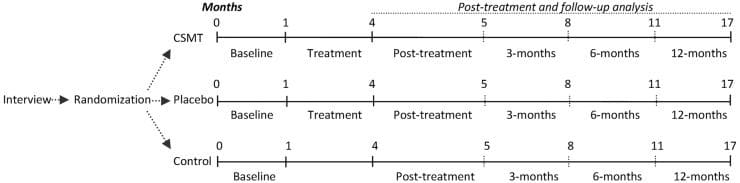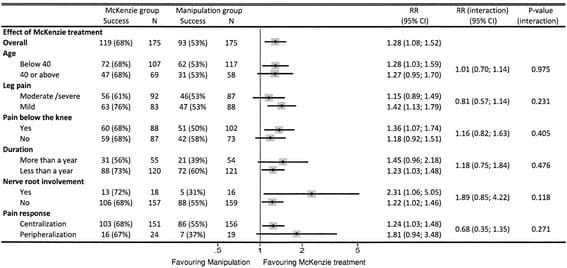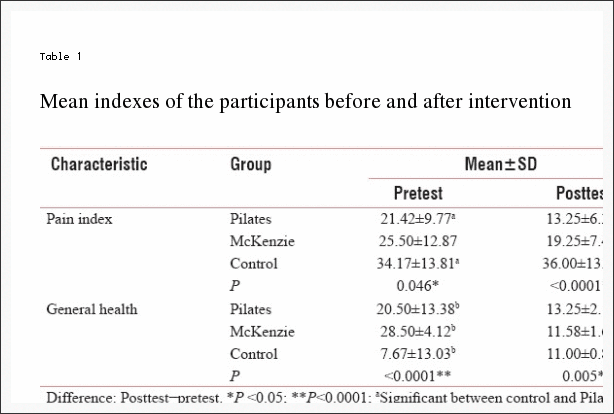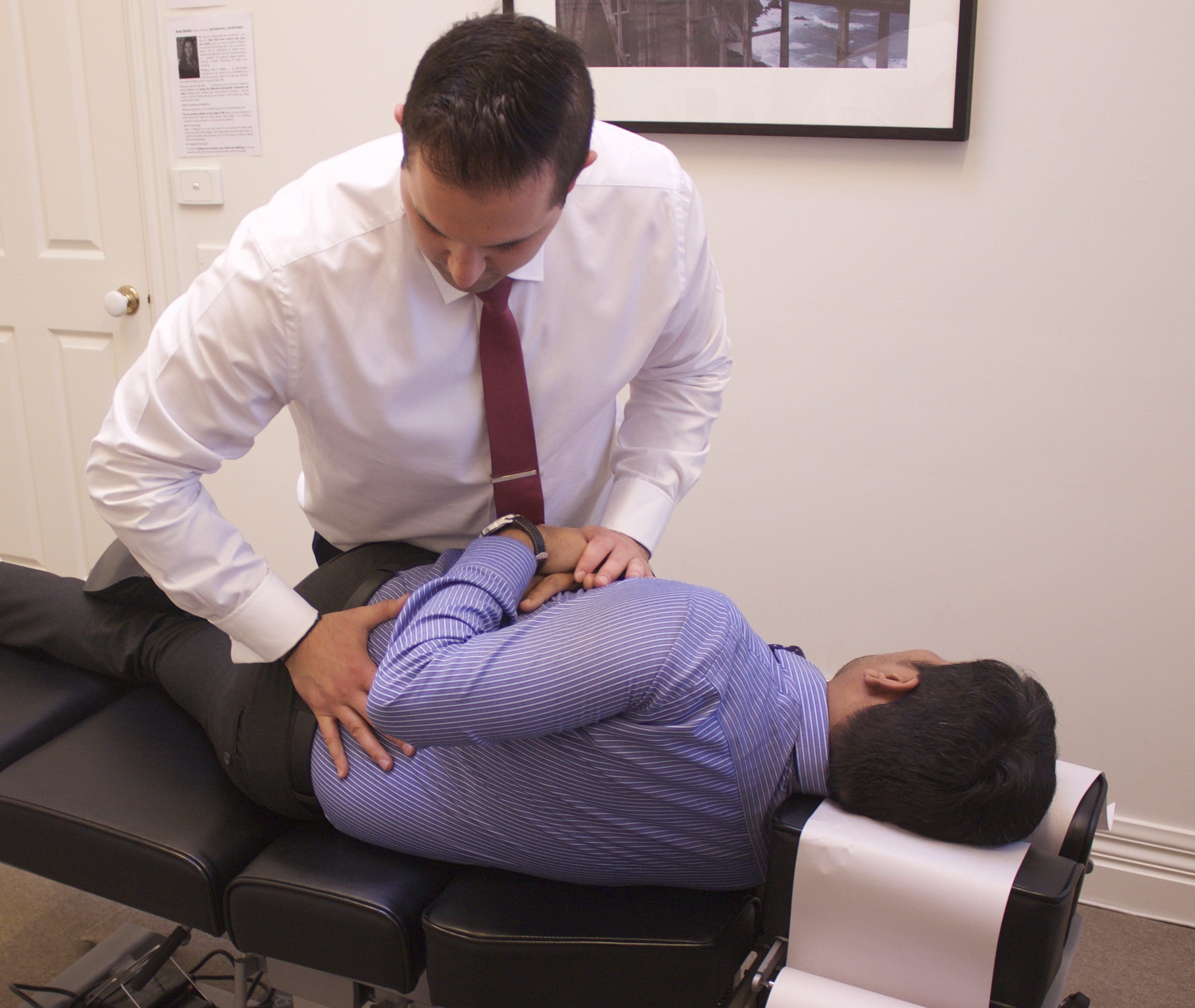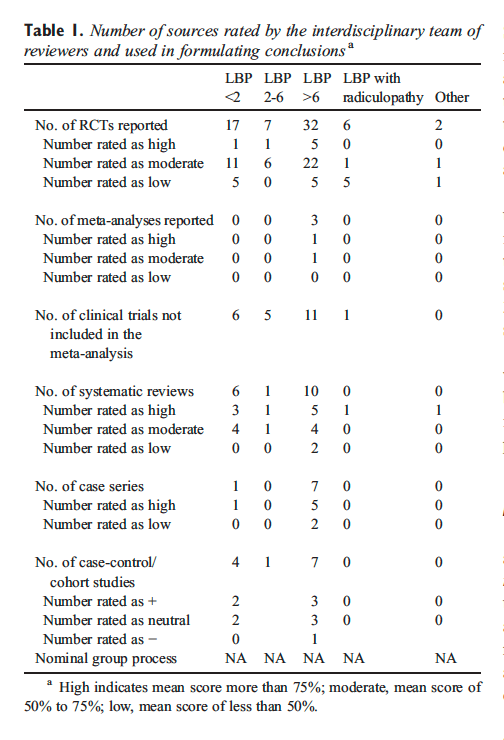
Migräne-Kopfschmerz-Behandlung: Atlas-Vertebrae-Neuausrichtung
Verschiedene Arten von Kopfschmerzen können den Durchschnittsmenschen betreffen und jede kann auf eine Vielzahl von Verletzungen und/oder Erkrankungen zurückzuführen sein. Allerdings können Migränekopfschmerzen oft eine viel komplexere Ursache haben. Viele medizinische Fachkräfte und zahlreiche evidenzbasierte Forschungsstudien sind zu dem Schluss gekommen, dass eine Subluxation im Nacken oder eine Fehlstellung der Wirbel in der Halswirbelsäule die häufigste Ursache für Migränekopfschmerzen ist. Migräne ist gekennzeichnet durch starke Kopfschmerzen, die typischerweise eine Seite des Kopfes betreffen, begleitet von Übelkeit und Sehstörungen. Migränekopfschmerzen können schwächend sein. Die folgenden Informationen beschreiben eine Fallstudie über die Auswirkungen der Neuausrichtung der Atlaswirbel auf Patienten mit Migräne.
Auswirkung der Neuausrichtung der Atlaswirbel bei Patienten mit Migräne: Eine beobachtende Pilotstudie
Abstrakt
Einleitung. In einer Migräne-Fallstudie gingen die Kopfschmerzsymptome nach der Neuausrichtung der Atlaswirbel deutlich zurück, begleitet von einem Anstieg des intrakraniellen Compliance-Index. Diese beobachtende Pilotstudie begleitete elf Probanden mit diagnostizierter Migräne, die von einem Neurologen diagnostiziert wurden, um festzustellen, ob die Fallbefunde zu Studienbeginn, in der vierten und der achten Woche nach einem Eingriff der National Upper Cervical Chiropractic Association wiederholbar waren. Sekundäre Ergebnisse bestanden aus migränespezifischen Messungen der Lebensqualität. Methoden. Nach der Untersuchung durch einen Neurologen unterzeichneten die Freiwilligen Einverständniserklärungen und füllten die migränespezifischen Ausgangsergebnisse aus. Das Vorhandensein einer Atlasfehlausrichtung ermöglichte den Einschluss in die Studie und ermöglichte die Erfassung von MRT-Basisdaten. Die chiropraktische Behandlung dauerte acht Wochen. Eine erneute Bildgebung nach der Intervention erfolgte in Woche vier und Woche acht gleichzeitig mit der Messung migränespezifischer Ergebnisse. Ergebnisse. Fünf von elf Probanden zeigten einen Anstieg des primären Ergebnisses, der intrakraniellen Compliance; Die mittlere Gesamtveränderung zeigte jedoch keine statistische Signifikanz. Am Ende der Studie zeigten mittlere Veränderungen bei der Bewertung migränespezifischer Ergebnisse, dem sekundären Ergebnis, eine klinisch signifikante Verbesserung der Symptome mit einer Verringerung der Kopfschmerztage. Diskussion. Das Fehlen eines robusten Anstiegs der Compliance kann durch die logarithmische und dynamische Natur des intrakraniellen hämodynamischen und hydrodynamischen Flusses erklärt werden, die es ermöglicht, dass sich einzelne Komponenten der Compliance ändern, während dies insgesamt nicht der Fall ist. Die Studienergebnisse deuten darauf hin, dass die Atlas-Neuausrichtungsintervention mit einer Verringerung der Migränehäufigkeit und einer deutlichen Verbesserung der Lebensqualität verbunden sein könnte, was zu einer signifikanten Verringerung kopfschmerzbedingter Behinderungen führt, wie in dieser Kohorte beobachtet. Zukünftige Studien mit Kontrollen sind jedoch erforderlich, um diese Ergebnisse zu bestätigen. Die Registrierungsnummer von Clinicaltrials.gov lautet NCT01980927.
Einleitung
Es wurde vermutet, dass ein falsch ausgerichteter Atlaswirbel zu einer Verzerrung des Rückenmarks führt, die den neuronalen Verkehr der Hirnstammkerne in der Medulla oblongata stört und die normale Physiologie beeinträchtigt [1–4].
Das Ziel des von der National Upper Cervical Chiropractic Association (NUCCA) entwickelten Atlaskorrekturverfahrens ist die Wiederherstellung falsch ausgerichteter Wirbelsäulenstrukturen zur vertikalen Achse oder Schwerkraftlinie. Ziel der Neuausrichtung, die als „Wiederherstellungsprinzip“ bezeichnet wird, ist die Wiederherstellung der normalen biomechanischen Beziehung der oberen Halswirbelsäule zur vertikalen Achse (Schwerkraftlinie) eines Patienten. Die Restaurierung zeichnet sich dadurch aus, dass sie architektonisch ausgewogen ist, uneingeschränkte Bewegungsfreiheit ermöglicht und eine deutliche Verringerung der Schwerkraftbelastung ermöglicht [3]. Die Korrektur beseitigt theoretisch die Verzerrung des Rückenmarks, die durch eine Atlasfehlausrichtung oder einen Atlassubluxationskomplex (ASC) verursacht wird, wie speziell von NUCCA definiert. Die neurologische Funktion wird wiederhergestellt, insbesondere in den autonomen Kernen des Hirnstamms, die das kraniale Gefäßsystem beeinflussen, zu dem auch die Cerebrospinalflüssigkeit (CSF) gehört [3, 4].
Der intrakranielle Compliance-Index (ICCI) scheint eine empfindlichere Beurteilung der Veränderungen der kraniospinalen biomechanischen Eigenschaften bei symptomatischen Patienten zu sein als die lokalen hydrodynamischen Parameter der Liquorflussgeschwindigkeiten und Messungen der Rückenmarksverschiebung [5]. Basierend auf diesen Informationen lieferten zuvor beobachtete Zusammenhänge zwischen einer erhöhten intrakraniellen Compliance und einer deutlichen Verringerung der Migränesymptome nach einer Atlas-Neuausrichtung einen Anreiz für die Verwendung des ICCI als primäres Studienziel.
ICCI beeinflusst die Fähigkeit des Zentralnervensystems (ZNS), auftretende physiologische Volumenschwankungen auszugleichen, wodurch eine Ischämie der zugrunde liegenden neurologischen Strukturen vermieden wird [5, 6]. Ein Zustand hoher intrakranieller Compliance ermöglicht jede Volumenzunahme im intrathekalen ZNS-Raum, ohne dass es zu einem intrakraniellen Druckanstieg kommt, der vor allem beim arteriellen Zufluss während der Systole auftritt [5, 6]. Der Abfluss erfolgt in Rückenlage über die Vena jugularis interna oder in aufrechter Position über paraspinale oder sekundärvenöse Drainage. Dieses ausgedehnte Venengeflecht ist klappenlos und anastomotisch und ermöglicht den Blutfluss in retrograder Richtung in das ZNS durch Haltungsänderungen [7, 8]. Die venöse Drainage spielt eine wichtige Rolle bei der Regulierung des intrakraniellen Flüssigkeitssystems [9]. Die Compliance scheint funktionell zu sein und vom freien Blutaustritt über diese extrakraniellen venösen Abflusswege abhängig zu sein [10].
Kopf- und Halsverletzungen können zu einer abnormalen Funktion des spinalen Venenplexus führen, die den spinalen Venenabfluss beeinträchtigen kann, möglicherweise aufgrund einer autonomen Dysfunktion als Folge einer Ischämie des Rückenmarks [11]. Dadurch wird die Anpassung an Volumenschwankungen im Schädel verringert, was zu einer verminderten intrakraniellen Compliance führt.
Damadian und Chu beschreiben die Rückkehr eines normalen Liquorausflusses, gemessen in der Mitte von C-2, und zeigten eine 28.6-prozentige Verringerung des gemessenen Liquordruckgradienten bei dem Patienten, bei dem der Atlas optimal neu ausgerichtet war [12]. Der Patient berichtete von Beschwerdefreiheit (Schwindel und Erbrechen im Liegen), entsprechend der Ausrichtung des Atlas.
Eine Bluthochdruckstudie unter Verwendung der NUCCA-Intervention legt nahe, dass ein möglicher Mechanismus, der dem Blutdruckabfall zugrunde liegt, auf Veränderungen der Hirndurchblutung in Bezug auf die Position der Atlaswirbel zurückzuführen sein könnte [13]. Kumada et al. untersuchten einen trigeminus-vaskulären Mechanismus bei der Blutdruckkontrolle im Hirnstamm [14, 15]. Goadsby et al. haben überzeugende Beweise dafür vorgelegt, dass Migräne über ein trigeminus-vaskuläres System entsteht, das über den Hirnstamm und die obere Halswirbelsäule vermittelt wird [16–19]. Empirische Beobachtungen zeigen eine signifikante Verringerung der Kopfschmerzbehinderung von Migränepatienten nach Anwendung der Atlaskorrektur. Die Verwendung von Migräne-diagnostizierten Probanden schien ideal für die Untersuchung vorgeschlagener Veränderungen der Hirndurchblutung nach einer Atlas-Neuausrichtung zu sein, wie ursprünglich in den Schlussfolgerungen der Hypertonie-Studie theoretisiert und scheinbar durch eine mögliche Verbindung zwischen Trigeminus und Gefäßen im Hirnstamm gestützt. Dies würde die Entwicklung einer funktionierenden pathophysiologischen Hypothese einer Atlasfehlausrichtung weiter vorantreiben.
Die Ergebnisse einer ersten Fallstudie zeigten einen erheblichen Anstieg des ICCI bei gleichzeitiger Abnahme der Migränekopfschmerzsymptome nach der NUCCA-Atlaskorrektur. Ein 62-jähriger Mann, bei dem ein Neurologe chronische Migräne diagnostizierte, meldete sich freiwillig für eine Vorher-Nachher-Interventions-Fallstudie. Mittels Phasenkontrast-MRT (PC-MRT) wurden Veränderungen der zerebralen hämodynamischen und hydrodynamischen Flussparameter zu Studienbeginn, 72 Stunden und dann vier Wochen nach der Atlasintervention gemessen. Es wurde das gleiche Atlaskorrekturverfahren befolgt, das in der Hypertonie-Studie verwendet wurde [13]. 72 Stunden nach der Studie zeigte sich eine bemerkenswerte Veränderung des intrakraniellen Compliance-Index (ICCI) von 9.4 auf 11.5 auf 17.5 in der vierten Woche nach dem Eingriff. Beobachtete Veränderungen der Pulsatilität des venösen Abflusses und der vorherrschenden sekundären venösen Drainage in Rückenlage rechtfertigten zusätzliche Untersuchungen, die eine weitere Studie an Migränepatienten in dieser Fallserie inspirierten.
Die möglichen Auswirkungen der Atlasfehlstellung oder des ASC auf den venösen Abfluss sind unbekannt. Eine sorgfältige Untersuchung der intrakraniellen Compliance in Bezug auf die Auswirkungen einer Atlasfehlausrichtung kann Aufschluss darüber geben, wie sich die Korrektur auf Migränekopfschmerzen auswirken könnte.
Mittels PC-MRT, dem primären Ziel und primären Ergebnis dieser aktuellen Studie, wurde die ICCI-Änderung vom Ausgangswert bis vier und acht Wochen nach einer NUCCA-Intervention in einer Kohorte von Neurologen ausgewählten Migränepatienten gemessen. Wie in der Fallstudie beobachtet, ging die Hypothese davon aus, dass der ICCI eines Probanden nach der NUCCA-Intervention ansteigen würde, was zu einer entsprechenden Abnahme der Migränesymptome führen würde. Falls vorhanden, sollten alle beobachteten Veränderungen der venösen Pulsatilität und des Drainagewegs zum weiteren Vergleich dokumentiert werden. Um die Reaktion auf Migränesymptome zu überwachen, umfassten die sekundären Ergebnisse von Patienten berichtete Ergebnisse zur Messung aller damit verbundenen Veränderungen der gesundheitsbezogenen Lebensqualität (HRQoL), die ebenfalls in der Migräneforschung verwendet werden. Während der gesamten Studie führten die Probanden Kopfschmerztagebücher, in denen die Abnahme (oder Zunahme) der Anzahl der Kopfschmerztage, der Intensität und der verwendeten Medikamente dokumentiert wurde.
Die Durchführung dieser Beobachtungsfallserie, einer Pilotstudie, ermöglichte eine zusätzliche Untersuchung der oben genannten physiologischen Auswirkungen im Rahmen der Weiterentwicklung einer Arbeitshypothese zur Pathophysiologie einer Atlasfehlstellung. Die für die Schätzung statistisch signifikanter Probandenstichprobengrößen und die Lösung verfahrenstechnischer Herausforderungen erforderlichen Daten liefern die erforderlichen Informationen für die Entwicklung eines verfeinerten Protokolls zur Durchführung einer verblindeten, placebokontrollierten Migränestudie unter Verwendung der NUCCA-Korrekturintervention.
Methoden
Bei dieser Forschung wurde die Einhaltung der Helsinki-Erklärung für die Forschung an menschlichen Probanden gewahrt. Der gemeinsame Ethikausschuss für Gesundheitsforschung der University of Calgary und Alberta Health Services genehmigte das Studienprotokoll und das Formular zur Einverständniserklärung des Probanden, Ethik-ID: E-24116. ClinicalTrials.gov hat nach der Registrierung dieser Studie die Nummer NCT01980927 zugewiesen (Clinicaltrials.gov/ct2/show/NCT01980927).
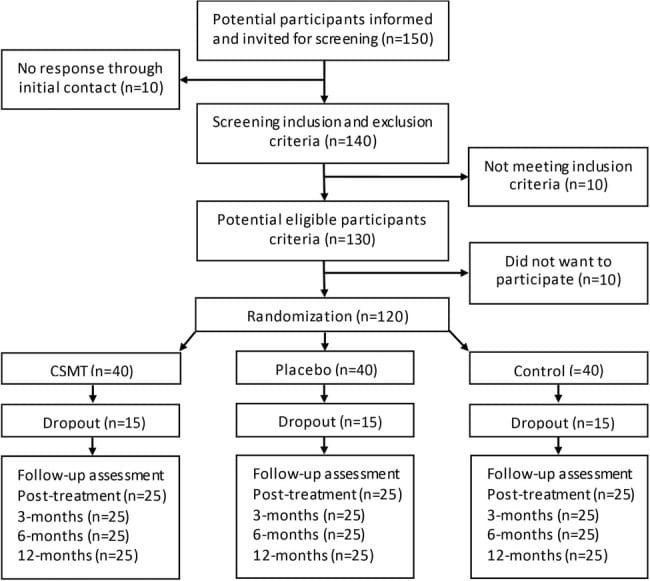
Die Rekrutierung und das Screening der Probanden erfolgte im Calgary Headache Assessment and Management Program (CHAMP), einer auf Neurologie spezialisierten Überweisungsklinik (siehe Abbildung 1, Tabelle 1). CHAMP bewertet Patienten, die gegen eine Standardpharmakotherapie und medizinische Behandlung von Migränekopfschmerzen resistent sind und keine Linderung der Migränesymptome mehr bewirken. Hausärzte und Hausärzte überwiesen potenzielle Studienteilnehmer an CHAMP, wodurch Werbung überflüssig wurde.
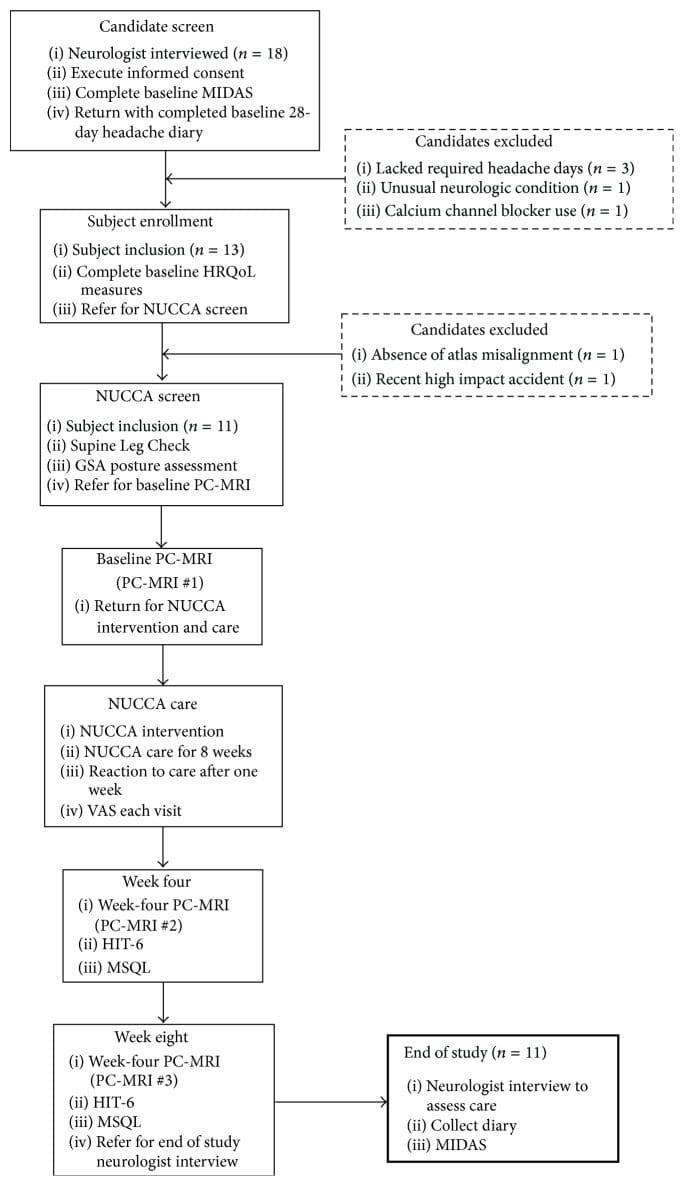
Abbildung 1: Fachdisposition und Studienablauf (n = 11). GSA: Schwerkraft-Spannungsanalysator. HIT-6: Kopfschmerz-Aufpralltest-6. HRQoL: Gesundheitsbezogene Lebensqualität. MIDAS: Bewertungsskala für Migräne-Behinderung. MSQL: Migränespezifisches Maß für die Lebensqualität. NUCCA: National Upper Cervical Chiropractic Association. PC-MRT: Phasenkontrast-Magnetresonanztomographie. VAS: Visuelle Analogskala.

Tabelle 1: Einschluss-/Ausschlusskriterien für Probanden. Potenzielle Probanden, die keine Erfahrung mit chiropraktischer Behandlung der oberen Halswirbelsäule hatten, zeigten in den letzten vier Monaten nach eigenen Angaben zwischen zehn und sechsundzwanzig Kopfschmerztage pro Monat. Voraussetzung waren mindestens acht Kopfschmerztage pro Monat, wobei die Intensität mindestens vier auf einer Schmerzskala der visuellen Analogskala (VAS) von null bis zehn erreichte.
Für die Aufnahme in die Studie waren Freiwillige im Alter zwischen 21 und 65 Jahren erforderlich, die bestimmte diagnostische Kriterien für Migräne erfüllen. Ein Neurologe mit jahrzehntelanger Migräneerfahrung überprüfte Bewerber anhand der Internationalen Klassifikation von Kopfschmerzerkrankungen (ICHD-2) auf Studieneinschluss [20]. Potenzielle Probanden, die keine Erfahrungen mit der chiropraktischen Behandlung der oberen Halswirbelsäule haben, müssen durch Selbstberichte zwischen zehn und sechsundzwanzig Kopfschmerztage pro Monat in den letzten vier Monaten nachgewiesen haben. Mindestens acht Kopfschmerztage pro Monat mussten eine Intensität von mindestens vier auf einer VAS-Schmerzskala von null bis zehn erreichen, es sei denn, sie wurden erfolgreich mit einem Migräne-spezifischen Medikament behandelt. Es waren mindestens vier separate Kopfschmerzepisoden pro Monat erforderlich, die durch ein schmerzfreies Intervall von mindestens 24 Stunden getrennt waren.
Erhebliche Kopf- oder Nackenverletzungen, die innerhalb eines Jahres vor Studienbeginn auftraten, wurden von der Teilnahme ausgeschlossen. Weitere Ausschlusskriterien waren akuter Medikamentenübergebrauch, eine Vorgeschichte von Klaustrophobie, Herz-Kreislauf- oder zerebrovaskulären Erkrankungen oder eine andere ZNS-Störung als Migräne. Tabelle 1 beschreibt die vollständigen berücksichtigten Einschluss- und Ausschlusskriterien. Durch den Einsatz eines erfahrenen, zertifizierten Neurologen zur Untersuchung potenzieller Probanden unter Einhaltung der ICHD-2 und unter Berücksichtigung der Einschluss-/Ausschlusskriterien würde der Ausschluss von Probanden mit anderen Kopfschmerzquellen wie Muskelverspannungen und Rebound-Kopfschmerzen bei übermäßigem Medikamentengebrauch die Erfolgsaussichten erhöhen Themenrekrutierung.
Diejenigen, die die ersten Kriterien erfüllten, unterzeichneten eine Einverständniserklärung und füllten dann eine Basis-Bewertungsskala für Migräne-Behinderungen (MIDAS) aus. Das MIDAS benötigt zwölf Wochen, um klinisch signifikante Veränderungen nachzuweisen [21]. Dadurch blieb ausreichend Zeit, um mögliche Änderungen zu erkennen. Im Laufe der nächsten 28 Tage führten die Kandidaten ein Kopfschmerztagebuch, das Basisdaten lieferte und gleichzeitig die Anzahl der Kopfschmerztage und die Intensität bestätigte, die für die Aufnahme erforderlich waren. Nach Ablauf der vier Wochen ermöglichte die diagnostische Begründung der Tagebuchprüfung die Durchführung der verbleibenden HRQoL-Grundwerte:
- Migränespezifisches Maß für die Lebensqualität (MSQL) [22],
- Kopfschmerz-Aufpralltest-6 (HIT-6) [23],
- Betreff der aktuellen globalen Beurteilung von Kopfschmerz (VAS).
Überweisung an den NUCCA-Arzt, um das Vorliegen einer Atlasfehlausrichtung festzustellen, bestätigte die Notwendigkeit einer Intervention, um den Studieneinschluss bzw. -ausschluss eines Probanden abzuschließen. Das Fehlen von Atlas-Fehlausrichtungsindikatoren schloss Kandidaten aus. Nach der Terminvereinbarung für die NUCCA-Intervention und -Pflege erhielten qualifizierte Probanden grundlegende PC-MRT-Messungen. Abbildung 1 fasst die Disposition der Probanden während der gesamten Studie zusammen.
Die anfängliche NUCCA-Intervention erforderte drei aufeinanderfolgende Besuche: (1) Tag eins, Beurteilung der Atlasfehlstellung, Röntgenaufnahmen vor der Korrektur; (2) Tag zwei, NUCCA-Korrektur mit anschließender Beurteilung mittels Röntgenaufnahmen; und (3) Tag drei, Neubewertung nach der Korrektur. Die Nachsorge erfolgte vier Wochen lang wöchentlich und für den Rest des Studienzeitraums alle zwei Wochen. Bei jedem NUCCA-Besuch führten die Probanden eine aktuelle Beurteilung ihrer Kopfschmerzen durch (bitte bewerten Sie Ihre Kopfschmerzen im Durchschnitt der letzten Woche), indem sie mit einem Haarlineal und einem Bleistift eine 100-mm-Linie (VAS) markierten. Eine Woche nach der ersten Intervention füllten die Probanden einen Fragebogen „Mögliche Reaktionen auf die Pflege“ aus. Diese Beurteilung wurde in der Vergangenheit zur erfolgreichen Überwachung unerwünschter Ereignisse im Zusammenhang mit verschiedenen Korrekturverfahren des oberen Gebärmutterhalses eingesetzt [24].
In Woche vier wurden PC-MRT-Daten erhoben und die Probanden absolvierten einen MSQL- und HIT-6-Test. Am Ende der Studie wurden PC-MRT-Daten in Woche acht gesammelt, gefolgt von einem Abschlussgespräch mit einem Neurologen. Hier füllten die Probanden die endgültigen MSQOL-, HIT-6-, MIDAS- und VAS-Ergebnisse aus und es wurden Kopfschmerztagebücher gesammelt.
Beim Besuch beim Neurologen in der achten Woche wurde zwei willigen Probanden die Möglichkeit einer langfristigen Nachuntersuchung über einen gesamten Studienzeitraum von 8 Wochen angeboten. Dies beinhaltete eine weitere NUCCA-Neubewertung monatlich für 24 Wochen nach Abschluss der ersten 16-wöchigen Studie. Der Zweck dieser Nachuntersuchung bestand darin, festzustellen, ob die Besserung der Kopfschmerzen von der Beibehaltung der Atlasausrichtung abhängt und gleichzeitig auf mögliche langfristige Auswirkungen der NUCCA-Behandlung auf den ICCI zu achten ist. Probanden, die teilnehmen wollten, unterzeichneten eine zweite Einverständniserklärung für diese Studienphase und setzten die monatliche NUCCA-Betreuung fort. Am Ende von 8 Wochen nach der ursprünglichen Atlasintervention fand die vierte PC-MRT-Bildgebungsstudie statt. Beim Abschlussgespräch mit dem Neurologen wurden die endgültigen MSQOL-, HIT-24-, MIDAS- und VAS-Ergebnisse sowie Kopfschmerztagebücher erfasst.
Das gleiche NUCCA-Verfahren wie zuvor berichtet wurde unter Verwendung des etablierten Protokolls und der durch die NUCCA-Zertifizierung entwickelten Pflegestandards zur Beurteilung und Atlas-Neuausrichtung oder Korrektur des ASC befolgt (siehe Abbildungen 22–5) [2, 13, 25]. Die Beurteilung für den ASC umfasst das Screening auf funktionelle Beinlängenungleichheit mit dem Supine Leg Check (SLC) und die Untersuchung der Haltungssymmetrie mit dem Gravity Stress Analyzer (Upper Cervical Store, Inc., 1641 17 Avenue, Campbell River, BC, Kanada V9W 4L5). ) (siehe Abbildungen ?Abbildungen 22 und 3(a)�3(c)) [26�28]. Wenn SLC und Haltungsstörungen festgestellt werden, ist eine dreischichtige Röntgenuntersuchung angezeigt, um die mehrdimensionale Ausrichtung und den Grad der kraniozervikalen Fehlausrichtung zu bestimmen [29, 30]. Eine gründliche Röntgenanalyse liefert Informationen zur Bestimmung einer fachspezifischen, optimalen Atlaskorrekturstrategie. Der Arzt lokalisiert anatomische Orientierungspunkte aus der Drei-Ansicht-Serie und misst strukturelle und funktionelle Winkel, die von etablierten orthogonalen Standards abweichen. Der Grad der Fehlausrichtung und Atlasorientierung werden dann in drei Dimensionen angezeigt (siehe Abbildungen 4(a)–4(c)) [2, 29, 30]. Die Ausrichtung der Röntgengeräte, die Reduzierung der Kollimatoröffnungsgröße, Hochgeschwindigkeits-Film-Bildschirm-Kombinationen, Spezialfilter, Spezialgitter und Bleiabschirmungen minimieren die Strahlenbelastung des Patienten. Für diese Studie betrug die durchschnittliche gemessene Gesamtexposition der Eingangshaut bei Probanden aus der Vor-Nach-Korrektur-Röntgenaufnahmeserie 352 Millirad (3.52 Millisievert).

Abbildung 2: Screening-Test zur Beinkontrolle in Rückenlage (SLC). Die Beobachtung eines scheinbar „kurzen Beins“ weist auf eine mögliche Fehlausrichtung des Atlas hin. Diese erscheinen gleichmäßig.
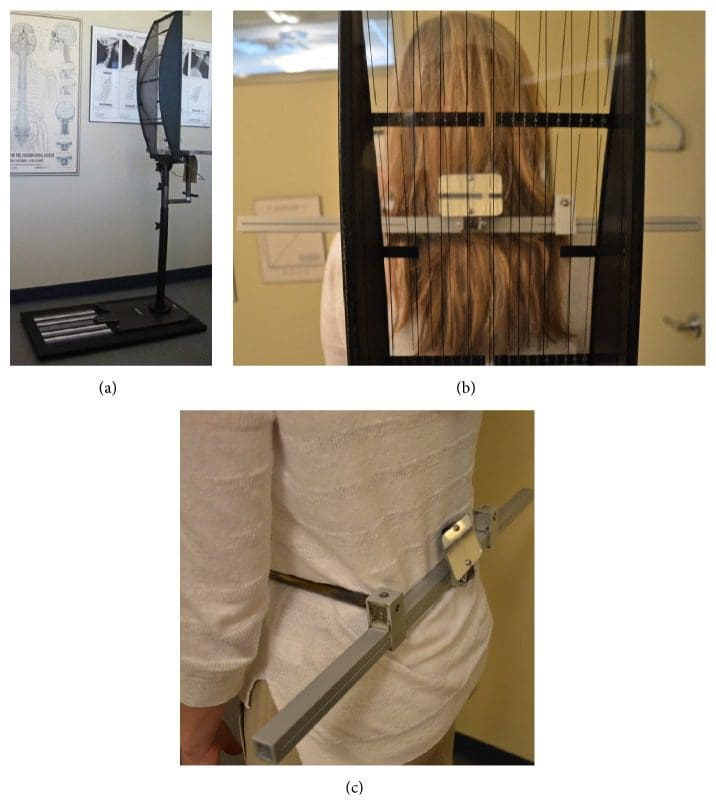
Abbildung 3: Schwerkraft-Stress-Analysator (GSA). (a) Das Gerät ermittelt die Haltungsasymmetrie als weiteren Indikator für eine Atlasfehlausrichtung. Positive Ergebnisse im SLC und GSA weisen auf die Notwendigkeit einer NUCCA-Röntgenaufnahmeserie hin. (b) Ausgeglichener Patient ohne Haltungsasymmetrie. (c) Hüftmessschieber zur Messung der Beckenasymmetrie.
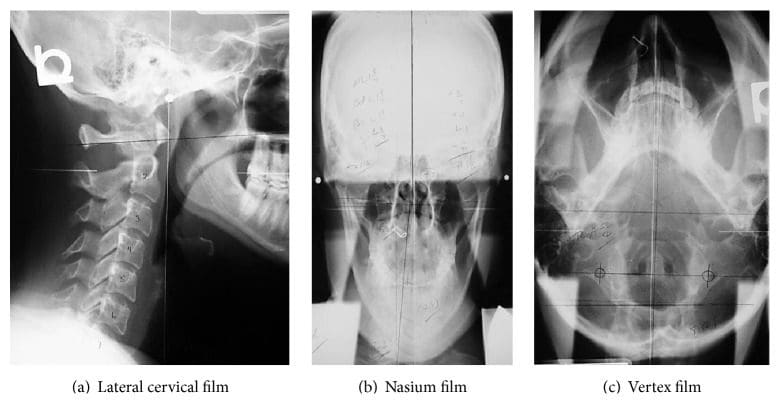
Abbildung 4: NUCCA-Röntgenbildserie. Diese Filme werden verwendet, um Atlasfehlausrichtungen zu bestimmen und eine Korrekturstrategie zu entwickeln. Nachkorrektur-Röntgenaufnahmen oder Nachfilme stellen sicher, dass für das betreffende Motiv die beste Korrektur vorgenommen wurde.
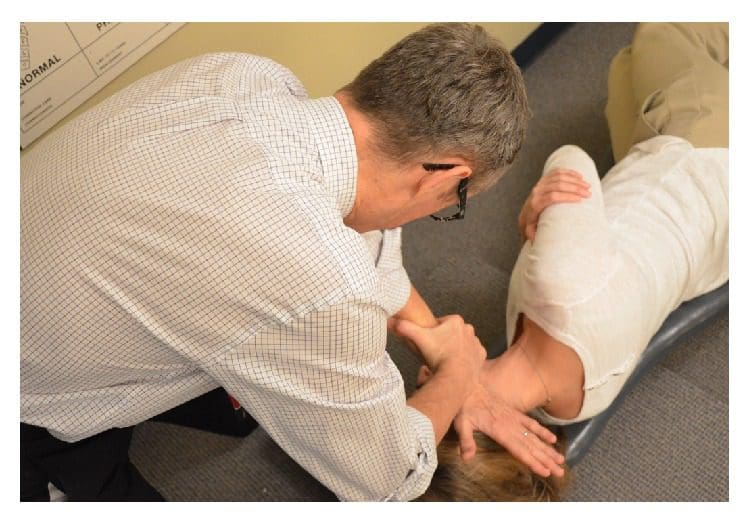
Abbildung 5: Eine NUCCA-Korrektur durchführen. Der NUCCA-Übende führt eine Trizeps-Zuganpassung durch. Der Körper und die Hände des Behandlers werden ausgerichtet, um mithilfe von Röntgenaufnahmen eine Atlaskorrektur entlang eines optimalen Kraftvektors durchzuführen.
Beim NUCCA-Eingriff handelt es sich um eine manuelle Korrektur der radiologisch gemessenen Fehlstellung in der anatomischen Struktur zwischen Schädel, Atlaswirbel und Halswirbelsäule. Mithilfe biomechanischer Prinzipien, die auf einem Hebelsystem basieren, entwickelt der Arzt eine Strategie für die korrekte Behandlung
- Motivpositionierung,
- Haltung des Praktikers,
- Kraftvektor zur Korrektur der Atlasfehlausrichtung.
Die Probanden werden auf einem Tisch mit seitlicher Haltung platziert, wobei der Kopf mithilfe eines Mastoidstützsystems speziell abgestützt wird. Die Anwendung des vorgegebenen kontrollierten Kraftvektors für die Korrektur richtet den Schädel wieder auf den Atlas und den Hals auf die vertikale Achse oder den Schwerpunkt der Wirbelsäule aus. Diese Korrekturkräfte werden in Tiefe, Richtung, Geschwindigkeit und Amplitude gesteuert und bewirken eine genaue und präzise Reduzierung des ASC.
Mit dem Os pisiforme der Kontakthand kontaktiert der NUCCA-Anwender den Atlas-Querfortsatz. Die andere Hand umfasst das Handgelenk der Kontakthand, um den Vektor zu steuern und gleichzeitig die Krafttiefe beizubehalten, die bei der Anwendung des „Trizepszug“-Verfahrens erzeugt wird (siehe Abbildung 5) [3]. Durch das Verständnis der Wirbelsäulenbiomechanik werden Körper und Hände des Behandlers ausgerichtet, um eine Atlaskorrektur entlang des optimalen Kraftvektors zu bewirken. Die kontrollierte, nicht stoßende Kraft wird entlang des vorgegebenen Reduktionswegs ausgeübt. Es ist in seiner Richtung und Tiefe spezifisch, um die ASC-Reduktion zu optimieren und sicherzustellen, dass die Reaktionskräfte der Nackenmuskulatur als Reaktion auf die biomechanische Veränderung nicht aktiviert werden. Es versteht sich, dass eine optimale Reduzierung der Fehlstellung die langfristige Aufrechterhaltung und Stabilität der Wirbelsäulenausrichtung fördert.
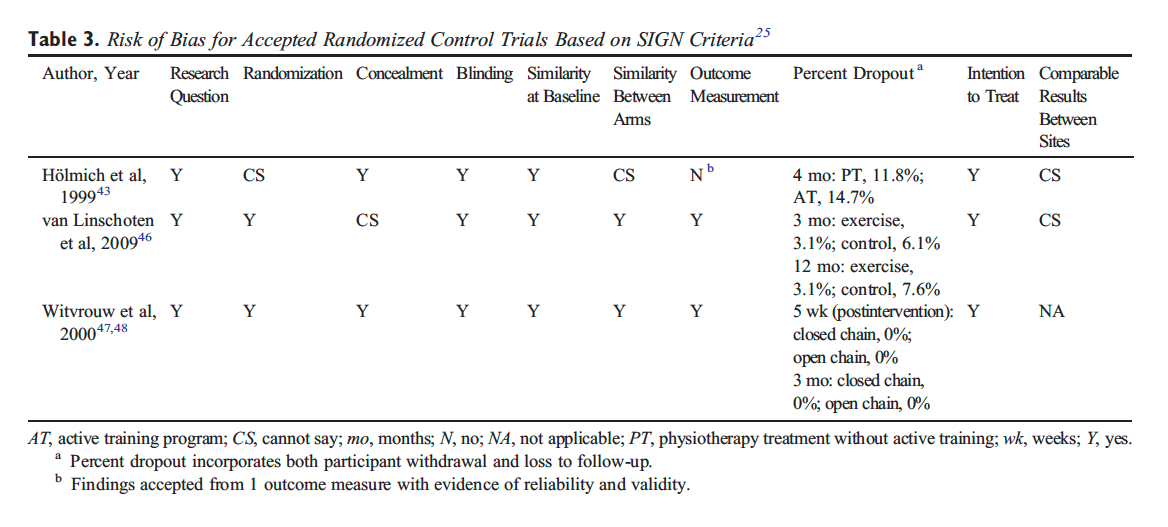
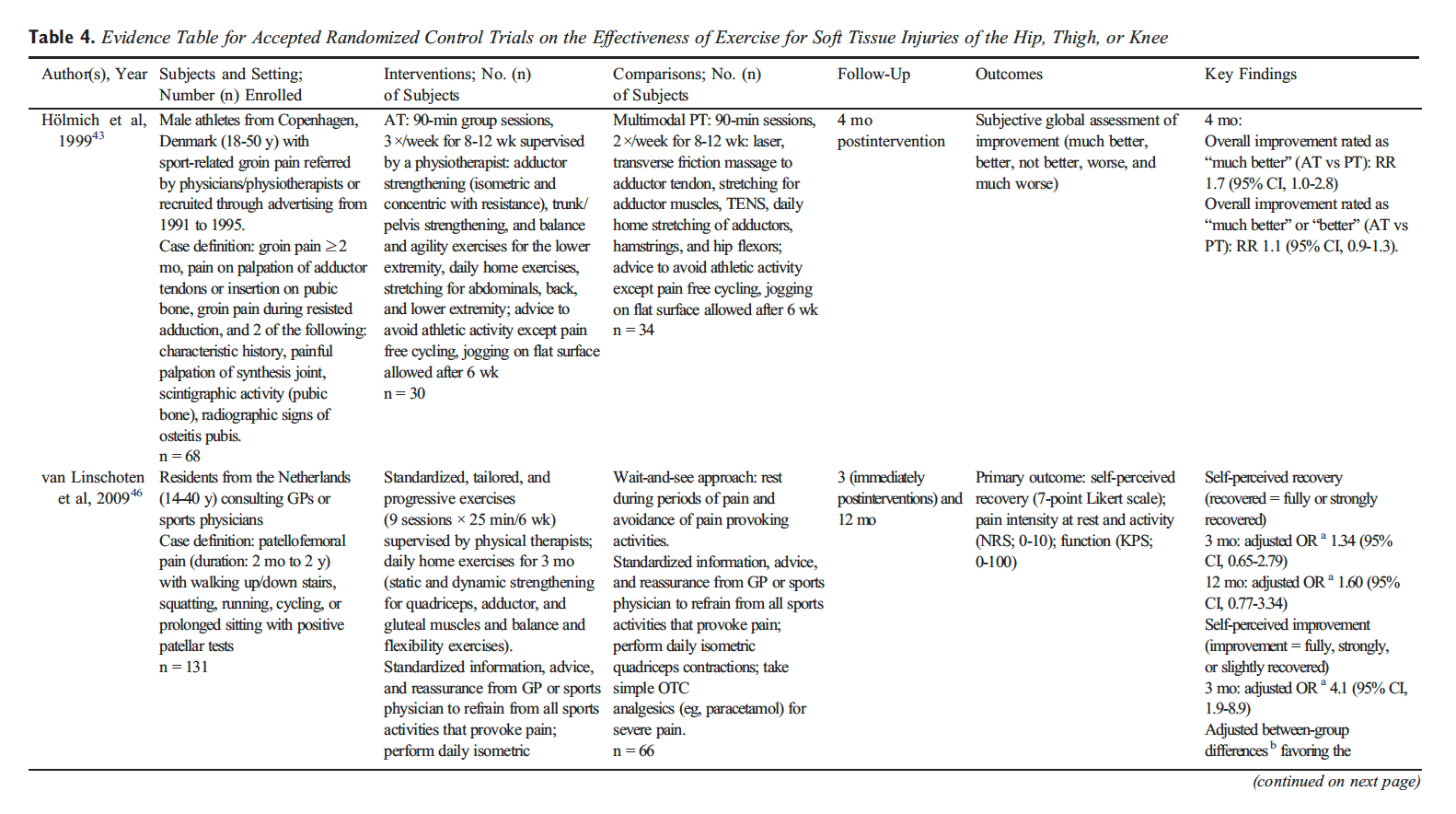
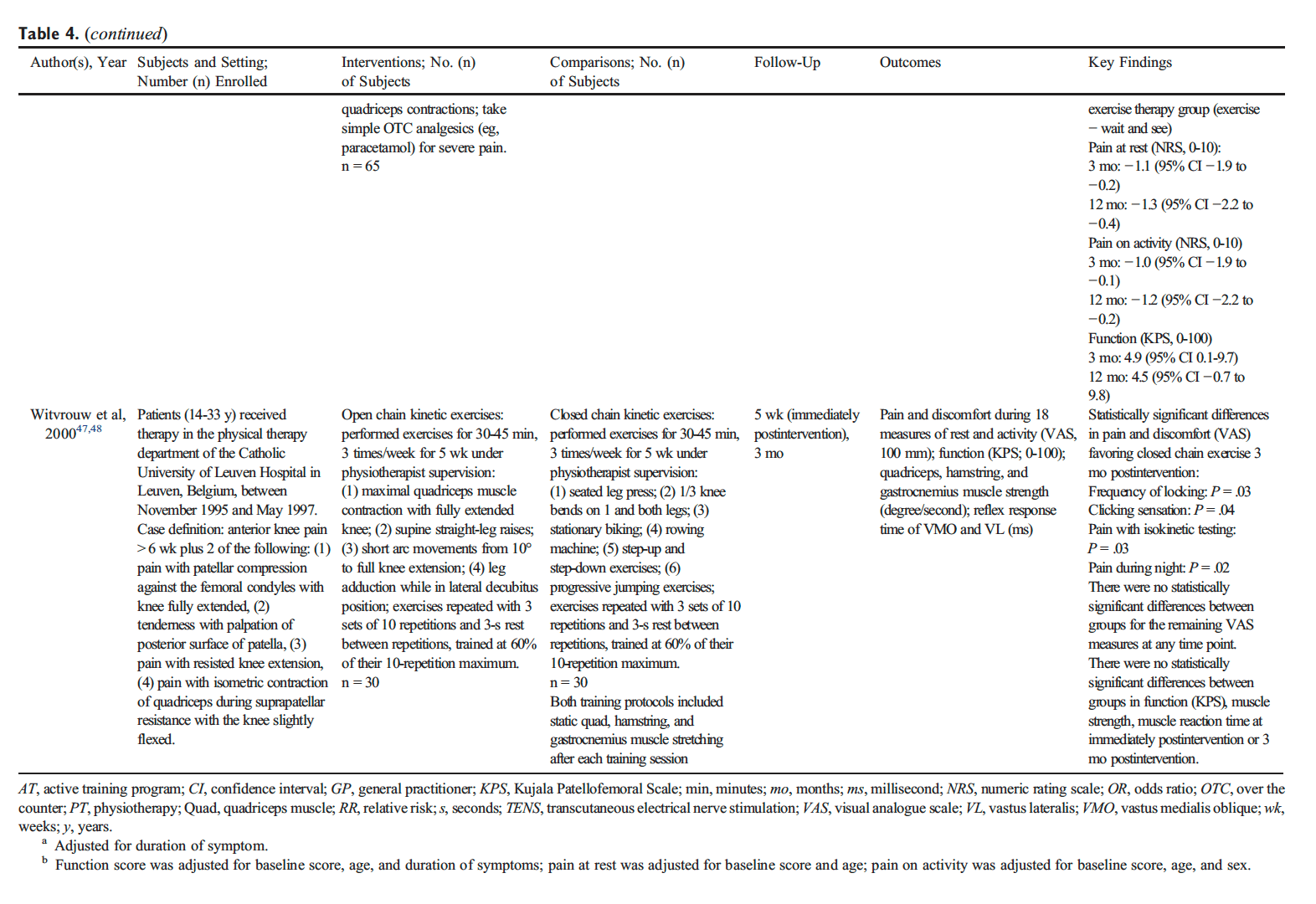
Nach einer kurzen Ruhephase wird eine Nachbewertung durchgeführt, die mit der Erstbewertung identisch ist. Eine Röntgenuntersuchung nach der Korrektur verwendet zwei Ansichten, um die Rückkehr des Kopfes und der Halswirbelsäule in ein optimales orthogonales Gleichgewicht zu überprüfen. Den Probanden wird beigebracht, ihre Korrektur beizubehalten und so eine weitere Fehlausrichtung zu verhindern.
Nachfolgende NUCCA-Besuche umfassten die Überprüfung des Kopfschmerztagebuchs und eine aktuelle Beurteilung der Kopfschmerzschmerzen (VAS). Beinlängenungleichheit und übermäßige Haltungsasymmetrie wurden zur Bestimmung der Notwendigkeit eines weiteren Atlaseingriffs herangezogen. Das Ziel einer optimalen Verbesserung besteht darin, dass der Proband die Neuausrichtung so lange wie möglich beibehält und dabei möglichst wenige Atlas-Eingriffe durchführt.
Bei einer PC-MRT-Sequenz werden keine Kontrastmittel verwendet. PC-MRT-Methoden sammelten zwei Datensätze mit unterschiedlicher Flussempfindlichkeit, die durch die Verknüpfung von Gradientenpaaren erfasst wurden, die während der Sequenz nacheinander Spins dephasieren und rephasieren. Die Rohdaten der beiden Sätze werden subtrahiert, um eine Durchflussrate zu berechnen.
Durch einen Vor-Ort-Besuch des MRT-Physikers wurde der MRT-Techniker geschult und ein Datenübertragungsverfahren festgelegt. Es wurden mehrere Übungsscans und Datenübertragungen durchgeführt, um sicherzustellen, dass die Datenerfassung problemlos gelang. Für die Bildgebung und Datenerfassung wurde ein 1.5-Tesla-MR-Scanner GE 360 Optima (Milwaukee, WI) im Bildgebungszentrum der Studie (EFW Radiology, Calgary, Alberta, Kanada) verwendet. Bei Anatomiescans wurde eine 12-Elemente-Phased-Array-Kopfspule mit 3D-Magnetisierungs-vorbereiteter MP-RAGE-Sequenz (Rapid-Acquisition Gradient Echo) verwendet. Strömungsempfindliche Daten wurden mit einer parallelen Erfassungstechnik (iPAT) und Beschleunigungsfaktor 2 erfasst.
Um den Blutfluss zur und von der Schädelbasis zu messen, wurden zwei retrospektiv getriggerte, geschwindigkeitskodierte Cine-Phase-Kontrast-Scans durchgeführt, die durch die individuelle Herzfrequenz bestimmt wurden, wobei über einen Herzzyklus hinweg 70 Bilder gesammelt wurden. Ein mit Hochgeschwindigkeitscodierung (2 cm/s) quantifizierter Hochgeschwindigkeitsblutfluss senkrecht zu den Gefäßen auf der Ebene des C-7-Wirbels umfasst die inneren Halsschlagadern (ICA), die Wirbelarterien (VA) und die inneren Halsvenen (IJV). ). Sekundäre Venenflussdaten von Wirbelvenen (VV), Epiduralvenen (EV) und tiefen Halsvenen (DCV) wurden auf derselben Höhe mithilfe einer Kodierungssequenz mit niedriger Geschwindigkeit (9 cm/s) erfasst.
Die Probandendaten wurden anhand der Probanden-Studien-ID und dem Datum der Bildgebungsstudie identifiziert. Der Neuroradiologe der Studie überprüfte die MR-RAGE-Sequenzen, um ausschließende pathologische Zustände auszuschließen. Anschließend wurden die Probandenidentifikatoren entfernt und eine codierte ID zugewiesen, die die Übertragung über ein gesichertes Tunnel-IP-Protokoll an den Physiker zur Analyse ermöglichte. Unter Verwendung proprietärer Software für volumetrisches Blut, Cerebrospinalflüssigkeit (CSF) wurden Flussratenwellenformen und abgeleitete Parameter bestimmt (MRICP Version 1.4.35 Alperin Noninvasive Diagnostics, Miami, FL).
Mithilfe der pulsatilitätsbasierten Segmentierung von Lumen wurden zeitabhängige Volumenströme berechnet, indem die Strömungsgeschwindigkeiten innerhalb der Lumenquerschnittsflächen über alle zweiunddreißig Bilder integriert wurden. Es wurden mittlere Flussraten für die Halsarterien, die primäre venöse Drainage und die sekundären venösen Drainagewege ermittelt. Der gesamte zerebrale Blutfluss wurde durch Summierung dieser mittleren Flussraten ermittelt.
Eine einfache Definition der Compliance ist ein Verhältnis von Volumen- und Druckänderungen. Die intrakranielle Compliance wird aus dem Verhältnis der maximalen (systolischen) intrakraniellen Volumenänderung (ICVC) und Druckschwankungen während des Herzzyklus (PTP-PG) berechnet. Die Änderung der ICVC ergibt sich aus momentanen Unterschieden zwischen den Blut- und Liquorvolumina, die in den Schädel ein- und austreten [5, 31]. Die Druckänderung während des Herzzyklus wird aus der Änderung des Liquordruckgradienten abgeleitet, der aus den geschwindigkeitskodierten MR-Bildern des Liquorflusses unter Verwendung der Navier-Stokes-Beziehung zwischen Geschwindigkeitsableitungen und dem Druckgradienten berechnet wird [5, 32 ]. Aus dem Verhältnis von ICVC und Druckänderungen wird ein intrakranieller Compliance-Index (ICCI) berechnet [5, 31–33].
Bei der statistischen Analyse wurden mehrere Elemente berücksichtigt. Die ICCI-Datenanalyse umfasste einen Kolmogorov-Smirnov-Test bei einer Stichprobe, der einen Mangel an Normalverteilung in den ICCI-Daten aufdeckte, die daher mithilfe des Medians und des Interquartilbereichs (IQR) beschrieben wurden. Unterschiede zwischen Baseline und Follow-up sollten mithilfe eines gepaarten t-Tests untersucht werden.
NUCCA-Bewertungsdaten wurden anhand des Mittelwerts, des Medians und des Interquartilbereichs (IQR) beschrieben. Unterschiede zwischen Ausgangswert und Follow-up wurden mithilfe eines gepaarten T-Tests untersucht.
Abhängig vom Ergebnismaß wurden die Follow-up-Werte für Baseline, Woche vier, Woche acht und Woche zwölf (nur MIDAS) anhand des Mittelwerts und der Standardabweichung beschrieben. Die beim ersten neurologischen Screening erfassten MIDAS-Daten hatten nach zwölf Wochen einen Follow-up-Score.
Unterschiede vom Ausgangswert zu jedem Folgebesuch wurden mithilfe eines gepaarten T-Tests getestet. Dies führte zu zahlreichen p-Werten aus zwei Nachuntersuchungen für jedes Ergebnis mit Ausnahme des MIDAS. Da ein Zweck dieses Pilotprojekts darin besteht, Schätzungen für zukünftige Forschungen bereitzustellen, war es wichtig zu beschreiben, wo Unterschiede auftraten, anstatt eine einfaktorielle ANOVA zu verwenden, um für jedes Maß einen einzelnen p-Wert zu ermitteln. Die Sorge bei solchen Mehrfachvergleichen ist der Anstieg der Fehlerquote vom Typ I.
Um die VAS-Daten zu analysieren, wurden die Ergebnisse jedes Probanden einzeln und anschließend mit einer linearen Regressionslinie untersucht, die den Daten angemessen entspricht. Durch die Verwendung eines mehrstufigen Regressionsmodells mit zufälligen Achsenabschnitten und zufälliger Steigung wurde für jeden Patienten eine individuelle Regressionslinie erstellt. Dies wurde anhand eines Zufalls-Intercept-Only-Modells getestet, das eine lineare Regressionslinie mit einer gemeinsamen Steigung für alle Probanden anpasst, während die Intercept-Terme variieren dürfen. Das Zufallskoeffizientenmodell wurde übernommen, da es keine Hinweise darauf gab, dass zufällige Steigungen die Anpassung an die Daten signifikant verbesserten (unter Verwendung einer Likelihood-Ratio-Statistik). Um die Variation in den Achsenabschnitten, aber nicht in der Steigung, zu veranschaulichen, wurden die einzelnen Regressionslinien für jeden Patienten grafisch dargestellt, mit einer auferlegten durchschnittlichen Regressionslinie darüber.
Die Ergebnisse
Nach dem ersten Screening durch einen Neurologen kamen achtzehn Freiwillige für die Aufnahme in Frage. Nach Abschluss der Kopfschmerztagebücher zu Studienbeginn erfüllten fünf Kandidaten die Einschlusskriterien nicht. Bei drei Patienten fehlten die erforderlichen Kopfschmerztage, um in die Basistagebücher aufgenommen zu werden, einer hatte ungewöhnliche neurologische Symptome mit anhaltendem einseitigem Taubheitsgefühl und ein anderer nahm einen Kalziumkanalblocker ein. Der NUCCA-Praktizierende stellte fest, dass zwei Kandidaten nicht förderfähig waren: einer ohne Atlasfehlstellung und der zweite mit einer Wolff-Parkinson-White-Erkrankung und schwerer Haltungsverzerrung (39°) mit kürzlicher Beteiligung an einem schweren Autounfall mit hohem Aufprall und Schleudertrauma (siehe Abbildung 1). .
Elf Probanden, acht Frauen und drei Männer, mit einem Durchschnittsalter von einundvierzig Jahren (Bereich 21–61 Jahre), qualifizierten sich für die Aufnahme. Sechs Probanden litten unter chronischer Migräne und berichteten über fünfzehn oder mehr Kopfschmerztage pro Monat, mit einem Gesamtdurchschnitt von 14.5 Kopfschmerztagen pro Monat bei elf Probanden. Die Dauer der Migränesymptome lag zwischen zwei und fünfunddreißig Jahren (im Mittel dreiundzwanzig Jahre). Alle Medikamente wurden während der Studiendauer unverändert beibehalten, um die verordneten Migräneprophylaxe-Regime einzuschließen.
Gemäß den Ausschlusskriterien wurde bei keinem der eingeschlossenen Probanden ein Kopfschmerz aufgrund einer traumatischen Kopf- und Nackenverletzung, eine Gehirnerschütterung oder ein anhaltender Kopfschmerz aufgrund eines Schleudertraumas diagnostiziert. Neun Probanden berichteten über eine sehr lange Vorgeschichte, die länger als fünf Jahre oder länger (durchschnittlich neun Jahre) vor der neurologischen Untersuchung lag. Dazu gehörten sportbedingte Kopfverletzungen, Gehirnerschütterungen und/oder Schleudertrauma. Zwei Probanden gaben an, dass sie zuvor keine Kopf- oder Nackenverletzung erlitten hatten (siehe Tabelle 2).
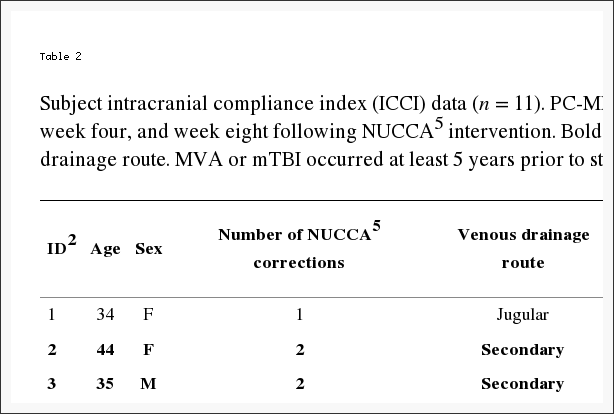
Tabelle 2: Daten zum Intrakraniellen Compliance-Index (ICCI) des Probanden (n = 11). PC-MRT6 erfasste ICCI1-Daten, die zu Studienbeginn, in Woche vier und Woche acht nach der NUCCA5-Intervention gemeldet wurden. Fettgedruckte Zeilen kennzeichnen Patienten mit sekundärem venösen Abflussweg. MVA oder mTBI traten mindestens 5 Jahre vor Studieneinschluss auf, im Durchschnitt 10 Jahre.
Einzeln zeigten fünf Probanden einen Anstieg des ICCI, bei drei Probanden blieben die Werte im Wesentlichen gleich und bei drei zeigte sich eine Abnahme vom Ausgangswert bis zum Ende der Studienmessungen. Die Gesamtveränderungen der intrakraniellen Compliance sind in Tabelle 2 und Abbildung 8 dargestellt. Die mittleren (IQR)-Werte des ICCI betrugen 5.6 (4.8, 5.9) zu Studienbeginn, 5.6 (4.9, 8.2) in Woche vier und 5.6 (4.6, 10.0). Woche acht. Die Unterschiede waren statistisch gesehen nicht unterschiedlich. Der mittlere Unterschied zwischen dem Ausgangswert und der vierten Woche betrug ?0.14 (95 %-KI ?1.56, 1.28), p = 0.834, und zwischen dem Ausgangswert und der achten Woche betrug er 0.93 (95 %-KI ? 0.99, 2.84), p = 0.307. Die Ergebnisse der 24-wöchigen ICCI-Studie dieser beiden Probanden sind in Tabelle 6 aufgeführt. Proband 01 zeigte einen zunehmenden ICCI-Trend von 5.02 zu Studienbeginn auf 6.69 in Woche 24, wohingegen die Ergebnisse in Woche 8 als konsistent oder gleichbleibend interpretiert wurden. Proband 02 zeigte einen abnehmenden Trend beim ICCI vom Ausgangswert von 15.17 auf 9.47 in Woche 24.
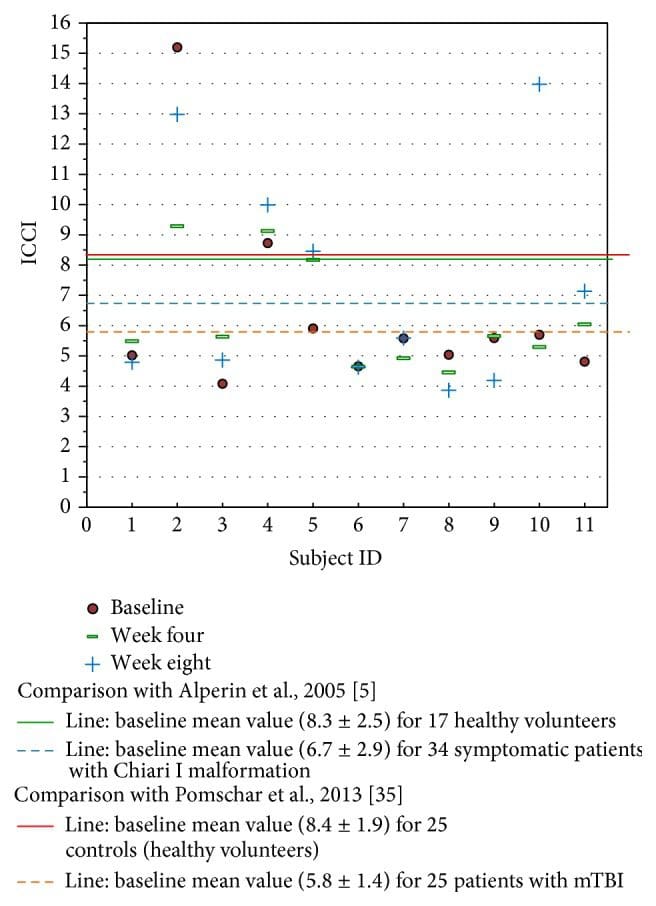
Abbildung 8: Studieren Sie die ICCI-Daten im Vergleich zu zuvor in der Literatur veröffentlichten Daten. Die MRT-Zeitwerte werden zu Studienbeginn, Woche 4 und Woche 8 nach dem Eingriff festgelegt. Die Ausgangswerte dieser Studie ähneln den von Pomschar gemeldeten Daten zu Probanden, die nur mit mTBI vorstellig wurden.
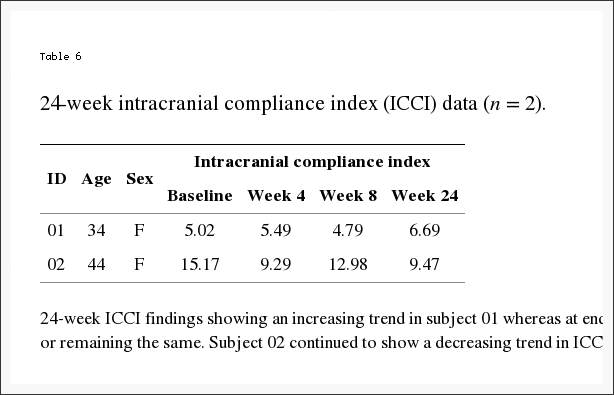
Tabelle 6: Die 24-wöchigen ICCI-Ergebnisse zeigten einen zunehmenden Trend bei Proband 01, wohingegen die Ergebnisse am Ende der Studie (Woche 8) als konsistent oder gleichbleibend interpretiert wurden. Proband 02 zeigte weiterhin einen abnehmenden Trend beim ICCI.
In Tabelle 3 sind Änderungen bei den NUCCA-Bewertungen aufgeführt. Der mittlere Unterschied vor und nach dem Eingriff ist wie folgt: (1) SLC: 0.73 Zoll, 95 % KI (0.61, 0.84) (p < 0.001); (2) GSA: 28.36 Skalenpunkte, 95 % KI (26.01, 30.72) (p < 0.001); (3) Atlaslateralität: 2.36 Grad, 95 % KI (1.68, 3.05) (p < 0.001); und (4) Atlasrotation: 2.00 Grad, 95 % KI (1.12, 2.88) (p < 0.001). Dies würde darauf hindeuten, dass nach der Atlas-Intervention eine wahrscheinliche Veränderung eingetreten ist, basierend auf der Beurteilung des Probanden.
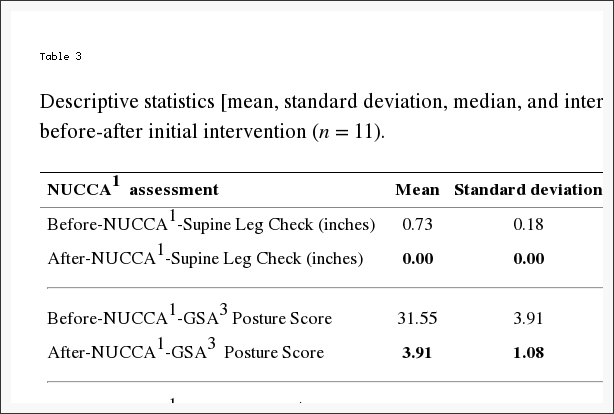
Tabelle 3: Beschreibende Statistik [Mittelwert, Standardabweichung, Median und Interquartilbereich (IQR2)] von NUCCA1-Bewertungen vor und nach der ersten Intervention (n = 11).
Die Ergebnisse des Kopfschmerztagebuchs werden in berichtet Tabelle 4 und Abbildung 6. Zu Studienbeginn hatten die Probanden durchschnittlich 14.5 (SD = 5.7) Kopfschmerztage pro 28-Tage-Monat. Im ersten Monat nach der NUCCA-Korrektur sanken die durchschnittlichen Kopfschmerztage pro Monat gegenüber dem Ausgangswert um 3.1 Tage, 95 %-KI (0.19, 6.0), p = 0.039, auf 11.4. Im zweiten Monat verringerten sich die Kopfschmerztage gegenüber dem Ausgangswert um 5.7 Tage, 95 %-KI (2.0, 9.4), p = 0.006, auf 8.7 Tage. In Woche acht hatten sechs der elf Probanden eine Reduzierung der Kopfschmerztage pro Monat um mehr als 30 %. Über einen Zeitraum von 24 Wochen berichtete Proband 01 im Wesentlichen über keine Veränderung der Kopfschmerztage, während Proband 02 eine Reduzierung um einen Kopfschmerztag pro Monat von sieben Tagen zu Studienbeginn bis zu sechs Tagen am Ende der Studie verzeichnete.
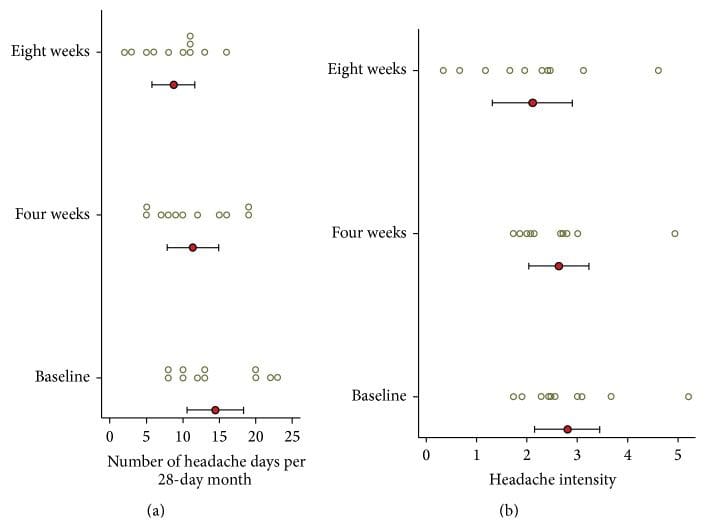
Abbildung 6: Kopfschmerztage und Kopfschmerzintensität aus Tagebuch (n = 11). (a) Anzahl der Kopfschmerztage pro Monat. (b) Durchschnittliche Kopfschmerzintensität (an Kopfschmerztagen). Der Kreis gibt den Mittelwert und der Balken das 95 %-KI an. Kreise sind Einzelfachbewertungen. Nach vier Wochen war ein deutlicher Rückgang der Kopfschmerztage pro Monat zu beobachten, der sich nach acht Wochen nahezu verdoppelte. Vier Probanden (Nr. 4, 5, 7 und 8) zeigten einen Rückgang der Kopfschmerzintensität um mehr als 20 %. Die gleichzeitige Einnahme von Medikamenten könnte die geringfügige Abnahme der Kopfschmerzintensität erklären.
Zu Studienbeginn betrug die mittlere Kopfschmerzintensität an Tagen mit Kopfschmerzen auf einer Skala von null bis zehn 2.8 (SD = 0.96). Die mittlere Kopfschmerzintensität zeigte nach vier (p = 0.604) und acht (p = 0.158) Wochen keine statistisch signifikante Veränderung. Vier Probanden (Nr. 4, 5, 7 und 8) zeigten einen Rückgang der Kopfschmerzintensität um mehr als 20 %.
Die Messungen der Lebensqualität und der Kopfschmerzbehinderung sind in Tabelle 4 aufgeführt. Der mittlere HIT-6-Score zu Studienbeginn betrug 64.2 (SD = 3.8). In der vierten Woche nach der NUCCA-Korrektur betrug der mittlere Rückgang der Werte 8.9, 95 %-KI (4.7, 13.1), p = 0.001. Die Ergebnisse der achten Woche zeigten im Vergleich zum Ausgangswert eine mittlere Abnahme um 10.4, 95 %-KI (6.8, 13.9), p = 0.001. In der 24-Wochen-Gruppe zeigte Proband 01 einen Rückgang um 10 Punkte von 58 in Woche 8 auf 48 in Woche 24, während Proband 02 einen Rückgang um 7 Punkte von 55 in Woche 8 auf 48 in Woche 24 verzeichnete (siehe Abbildung 9).
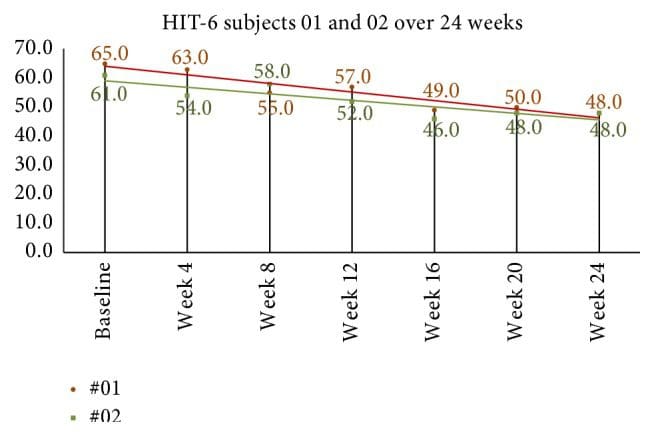
Abbildung 9: 24-wöchige HIT-6-Ergebnisse bei Langzeit-Follow-up-Probanden. Nach Woche 8, dem Ende der ersten Studie, sanken die monatlichen Werte weiter. Basierend auf Smelt et al. Kriterien kann interpretiert werden, dass zwischen Woche 8 und Woche 24 eine minimal bedeutsame Veränderung innerhalb der Person aufgetreten ist. HIT-6: Headache Impact Test-6.
Der mittlere MSQL-Ausgangswert betrug 38.4 (SD = 17.4). In der vierten Woche nach der Korrektur stiegen (verbesserten) sich die Durchschnittswerte aller elf Probanden um 30.7, 95 %-KI (22.1, 39.2), p < 0.001. Bis zur achten Woche, am Ende der Studie, waren die mittleren MSQL-Werte gegenüber dem Ausgangswert um 35.1, 95 %-KI (23.1, 50.0), p < 0.001, auf 73.5 gestiegen. Die Folgeprobanden zeigten weiterhin eine gewisse Verbesserung mit steigenden Werten; Allerdings blieben viele Werte seit Woche 8 gleich (siehe Abbildungen 10(a)–10(c)).
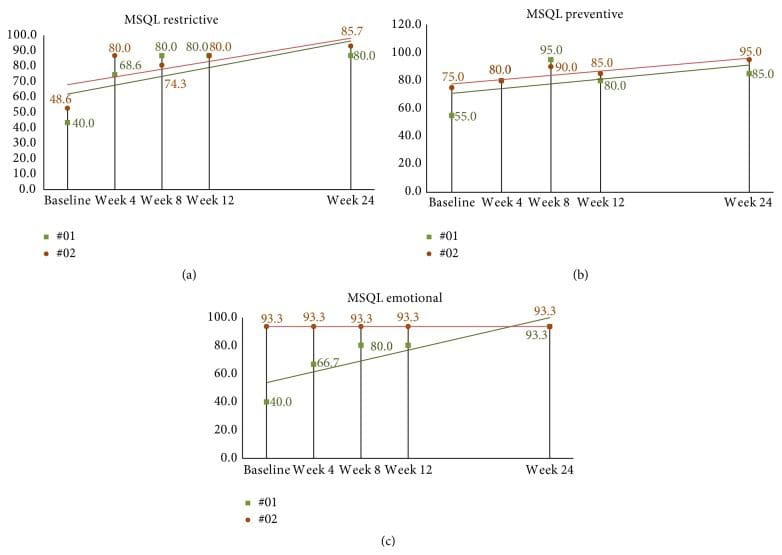
Abbildung 10: ((a)�(c)) 24-wöchige MSQL-Ergebnisse bei Langzeit-Follow-up-Probanden. (a) Bei Proband 01 kam es nach Woche 8 bis zum Ende der zweiten Studie im Wesentlichen zu einem Plateau. Proband 02 weist mit der Zeit steigende Werte auf, was auf der Grundlage von Cole et al. nur minimal wichtige Unterschiede zeigt. Kriterien bis Woche 24. (b) Die Ergebnisse der Probanden scheinen in Woche 8 ihren Höhepunkt zu erreichen, wobei beide Probanden in Woche 24 ähnliche Ergebnisse zeigen. (c) Die Ergebnisse von Proband 2 bleiben während der gesamten Studie konstant, während Proband 01 eine stetige Verbesserung vom Ausgangswert bis zum Ende zeigt Woche 24. MSQL: Migräne-spezifisches Maß für die Lebensqualität.
Der mittlere MIDAS-Score zu Studienbeginn betrug 46.7 (SD = 27.7). Zwei Monate nach der NUCCA-Korrektur (drei Monate nach Studienbeginn) betrug die mittlere Abnahme der MIDAS-Werte der Probanden 32.1, 95 %-KI (13.2, 51.0), p = 0.004. Die Follow-up-Probanden zeigten weiterhin eine Verbesserung mit sinkenden Werten, wobei die Intensität nur eine minimale Verbesserung zeigte (siehe Abbildungen 11(a)–11(c)).
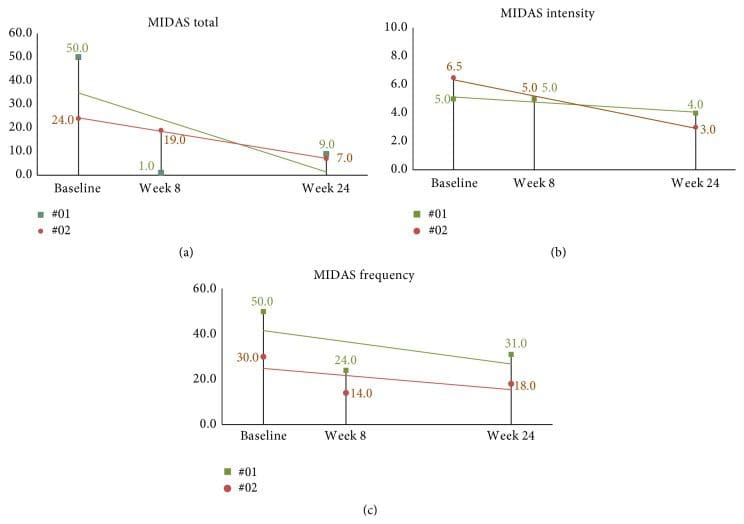
Abbildung 11: 24-wöchige MIDAS-Ergebnisse bei Langzeit-Follow-up-Probanden. (a) Die Gesamt-MIDAS-Werte setzten während des 24-wöchigen Studienzeitraums einen abnehmenden Trend fort. (b) Intensitätswerte zeigen eine kontinuierliche Verbesserung an. (c) Während die Häufigkeit nach 24 Wochen höher war als nach Woche 8, ist im Vergleich zum Ausgangswert eine Verbesserung zu beobachten. MIDAS: Bewertungsskala für Migräne-Behinderung.
Die Bewertung aktueller Kopfschmerzen anhand der VAS-Skalendaten ist in Abbildung 7 dargestellt. Das mehrstufige lineare Regressionsmodell zeigte Hinweise auf einen Zufallseffekt für den Achsenabschnitt (p < 0.001), nicht jedoch für die Steigung (p = 0.916). Daher schätzte das angenommene Zufallsschnittpunktmodell für jeden Patienten einen anderen Schnittpunkt, aber eine gemeinsame Steigung. Die geschätzte Steigung dieser Linie betrug ?0.044, 95 %-KI (?0.055, ?0.0326), p < 0.001, was darauf hindeutet, dass es einen signifikanten Rückgang des VAS-Scores um 0.44 alle 10 Tage nach Studienbeginn gab (p < 0.001). Der mittlere Ausgangswert betrug 5.34, 95 %-KI (4.47, 6.22). Die Random-Effects-Analyse zeigte erhebliche Unterschiede im Basiswert (SD = 1.09). Da die zufälligen Abschnitte normalverteilt sind, deutet dies darauf hin, dass 95 % dieser Abschnitte zwischen 3.16 und 7.52 liegen, was ein Beweis für erhebliche Unterschiede in den Ausgangswerten zwischen den Patienten ist. Die VAS-Werte zeigten weiterhin eine Verbesserung in der 24-wöchigen Nachbeobachtungsgruppe mit zwei Probanden (siehe Abbildung 12).
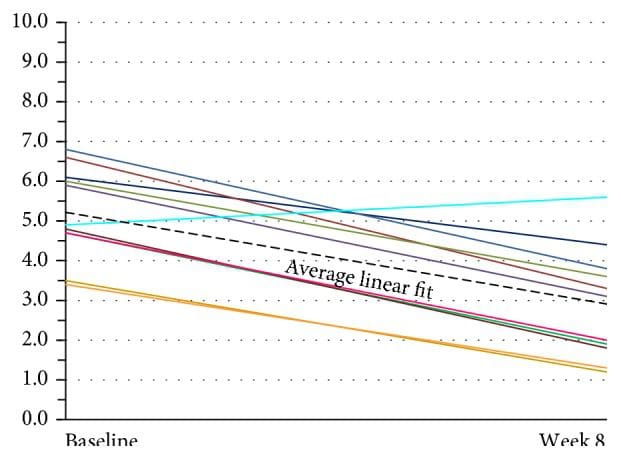
Abbildung 7: Globale Beurteilung von Kopfschmerzen durch den Probanden (VAS) (n = 11). Bei diesen Patienten gab es erhebliche Unterschiede in den Ausgangswerten. Die Linien zeigen eine individuelle lineare Anpassung für jeden der elf Patienten. Die dicke gepunktete schwarze Linie stellt die durchschnittliche lineare Anpassung aller elf Patienten dar. VAS: Visuelle Analogskala.
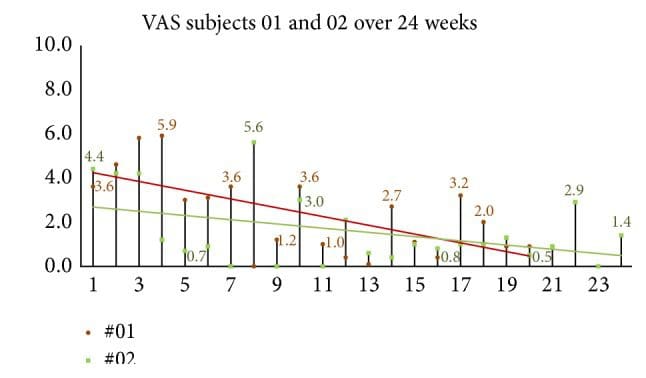
Abbildung 12: 24-wöchige Follow-up-Gruppen-Globalbewertung von Kopfschmerzen (VAS). Als die Probanden gefragt wurden: „Bitte bewerten Sie Ihre Kopfschmerzen im Durchschnitt der letzten Woche.“ Die VAS-Werte zeigten weiterhin eine Verbesserung in der 24-wöchigen Nachbeobachtungsgruppe mit zwei Probanden.
Die offensichtlichste Reaktion auf die NUCCA-Intervention und -Pflege, die von zehn Probanden gemeldet wurde, waren leichte Nackenbeschwerden, die bei der Schmerzbeurteilung durchschnittlich mit drei von zehn Punkten bewertet wurden. Bei sechs Probanden begannen die Schmerzen mehr als XNUMX Stunden nach der Atlaskorrektur und hielten mehr als XNUMX Stunden an. Keiner der Probanden berichtete über signifikante Auswirkungen auf seine täglichen Aktivitäten. Alle Probanden gaben nach einer Woche Zufriedenheit mit der NUCCA-Pflege an, der mittlere Wert lag bei zehn auf einer Bewertungsskala von null bis zehn.

Dr. Alex Jimenez Insight
„Ich leide seit mehreren Jahren unter Migräne. Gibt es einen Grund für meine Kopfschmerzen? Was kann ich tun, um meine Symptome zu lindern oder zu beseitigen?“Es wird angenommen, dass Migränekopfschmerzen eine komplexe Form von Kopfschmerzen sind. Die Ursache dafür ist jedoch weitgehend die gleiche wie bei jeder anderen Art von Kopfschmerzen. Eine traumatische Verletzung der Halswirbelsäule, beispielsweise ein Schleudertrauma nach einem Autounfall oder einer Sportverletzung, kann zu einer Fehlstellung des Nackens und des oberen Rückens führen, die zu Migräne führen kann. Eine falsche Haltung kann auch Nackenprobleme verursachen, die zu Kopf- und Nackenschmerzen führen können. Ein auf Wirbelsäulengesundheit spezialisierter Arzt kann die Ursache Ihrer Migränekopfschmerzen diagnostizieren. Darüber hinaus kann ein qualifizierter und erfahrener Spezialist Wirbelsäulenanpassungen sowie manuelle Manipulationen durchführen, um etwaige Fehlstellungen der Wirbelsäule zu korrigieren, die die Symptome verursachen könnten. Der folgende Artikel fasst eine Fallstudie zusammen, die auf der Verbesserung der Symptome nach einer Neuausrichtung der Atlaswirbel bei Teilnehmern mit Migräne basiert.
Diskussion
In dieser begrenzten Kohorte von elf Migränepatienten gab es nach der NUCCA-Intervention keine statistisch signifikante Veränderung des ICCI (primärer Endpunkt). Es kam jedoch zu einer signifikanten Änderung der sekundären HRQoL-Ergebnisse, wie in Tabelle 5 zusammengefasst. Die Konsistenz in der Größenordnung und Richtung der Verbesserung bei diesen HRQoL-Messungen zeigt das Vertrauen in die Verbesserung der Kopfschmerzgesundheit während der zweimonatigen Studie nach dem 28-tägigen Basiszeitraum .
Basierend auf den Ergebnissen der Fallstudie ging diese Untersuchung von einem signifikanten Anstieg des ICCI nach dem aus Atlas-Intervention was nicht beobachtet wurde. Der Einsatz von PC-MRT ermöglicht die Quantifizierung der dynamischen Beziehung zwischen arteriellem Zufluss, venösem Abfluss und Liquorfluss zwischen Schädel und Spinalkanal [33]. Der Intracranial Compliance Index (ICCI) misst die Fähigkeit des Gehirns, während der Systole auf einströmendes arterielles Blut zu reagieren. Die Interpretation dieses dynamischen Flusses wird durch eine monoexponentielle Beziehung zwischen Liquorvolumen und Liquordruck dargestellt. Bei erhöhter oder höherer intrakranieller Compliance, auch als gute kompensatorische Reserve definiert, kann das einströmende arterielle Blut vom intrakraniellen Inhalt aufgenommen werden, wobei sich der intrakranielle Druck geringer ändert. Während es aufgrund der exponentiellen Natur der Volumen-Druck-Beziehung zu einer Änderung des intrakraniellen Volumens oder Drucks kommen könnte, ist eine Änderung des ICCI nach dem Eingriff möglicherweise nicht realisierbar. Eine erweiterte Analyse der MRT-Daten und weitere Untersuchungen sind erforderlich, um praktisch quantifizierbare Parameter zu ermitteln, die als objektives Ergebnis für die Dokumentation einer physiologischen Veränderung nach einer Atlaskorrektur verwendet werden können.
Koerte et al. Berichte von Patienten mit chronischer Migräne zeigen einen signifikant höheren relativen sekundären Venenabfluss (Plexus paraspinalis) in Rückenlage im Vergleich zu alters- und geschlechtsangepassten Kontrollpersonen [34]. Vier Probanden zeigten eine sekundäre venöse Drainage, wobei drei dieser Probanden nach dem Eingriff eine deutliche Steigerung der Compliance zeigten. Die Bedeutung ist ohne weitere Untersuchung unbekannt. In ähnlicher Weise haben Pomschar et al. berichteten, dass Personen mit leichter traumatischer Hirnverletzung (mTBI) eine erhöhte Drainage über den sekundär venösen paraspinalen Weg aufweisen [35]. Der mittlere intrakranielle Compliance-Index scheint in der mTBI-Kohorte im Vergleich zu den Kontrollen deutlich niedriger zu sein.
Ein Vergleich der ICCI-Daten dieser Studie mit zuvor gemeldeten normalen Probanden und solchen mit mTBI (siehe Abbildung 8) kann eine gewisse Perspektive gewinnen [5, 35]. Aufgrund der geringen Anzahl der untersuchten Probanden ist die Bedeutung der Ergebnisse dieser Studie möglicherweise in Bezug auf Pomschar et al. bleibt unbekannt und bietet nur Spekulationen über Möglichkeiten für zukünftige Erkundungen. Dies wird durch die inkonsistente ICCI-Änderung, die bei den beiden Probanden beobachtet wurde, die 24 Wochen lang beobachtet wurden, noch komplizierter. Proband zwei mit einem sekundären Drainagemuster zeigte nach dem Eingriff einen Rückgang des ICCI. Eine größere, placebokontrollierte Studie mit einer statistisch signifikanten Probandenstichprobengröße könnte möglicherweise eine definitive, objektiv gemessene physiologische Veränderung nach Anwendung des NUCCA-Korrekturverfahrens nachweisen.
HRQoL-Maßnahmen werden klinisch verwendet, um die Wirksamkeit einer Behandlungsstrategie zur Linderung von Schmerzen und Behinderungen im Zusammenhang mit Migränekopfschmerzen zu bewerten. Es wird erwartet, dass eine wirksame Behandlung die vom Patienten wahrgenommenen Schmerzen und Behinderungen, gemessen mit diesen Instrumenten, verbessert. Alle HRQoL-Messungen in dieser Studie zeigten eine signifikante und wesentliche Verbesserung bis zur vierten Woche nach der NUCCA-Intervention. Von Woche vier bis Woche acht wurden nur kleine Verbesserungen festgestellt. Auch hier wurden bei den beiden Probanden, die 24 Wochen lang beobachtet wurden, nur geringfügige Verbesserungen festgestellt. Obwohl diese Studie nicht dazu gedacht war, einen Kausalzusammenhang durch die NUCCA-Intervention nachzuweisen, wecken die HRQoL-Ergebnisse ein zwingendes Interesse für weitere Untersuchungen.
Aus dem Kopfschmerztagebuch ging nach vier Wochen ein deutlicher Rückgang der Kopfschmerztage pro Monat hervor, die sich nach acht Wochen fast verdoppelten. Aus diesen Tagebuchdaten waren jedoch keine signifikanten Unterschiede in der Kopfschmerzintensität im Zeitverlauf erkennbar (siehe Abbildung 5). Während die Anzahl der Kopfschmerzen abnahm, verwendeten die Probanden weiterhin Medikamente, um die Intensität der Kopfschmerzen auf einem erträglichen Niveau zu halten; Daher wird angenommen, dass kein statistisch signifikanter Unterschied in der Kopfschmerzintensität festgestellt werden konnte. Die Konsistenz der Anzahl der Kopfschmerztage, die in Woche 8 bei den Folgeprobanden auftraten, könnte den zukünftigen Fokus der Studie bei der Bestimmung, wann eine maximale Verbesserung eintritt, leiten, um bei der Etablierung eines NUCCA-Standards für die Migränebehandlung zu helfen.
Klinisch relevante Veränderungen im HIT-6 sind wichtig für das vollständige Verständnis der beobachteten Ergebnisse. Eine klinisch bedeutsame Änderung für einen einzelnen Patienten wurde im HIT-6-Benutzerhandbuch als ?5 definiert [36]. Coeytaux et al. schlagen unter Verwendung von vier verschiedenen Analysemethoden vor, dass ein Unterschied zwischen den Gruppen in den HIT-6-Scores von 2.3 Einheiten im Laufe der Zeit als klinisch signifikant angesehen werden kann [37]. Smelt et al. untersuchten Populationen von Migränepatienten in der Grundversorgung bei der Entwicklung von Empfehlungen unter Verwendung von HIT-6-Score-Änderungen für die klinische Versorgung und Forschung [38]. Abhängig von den Konsequenzen, die sich aus falsch positiven oder negativen Ergebnissen ergeben, wurde die minimal wichtige Veränderung (MIC) innerhalb der Person unter Verwendung eines „Mean-Change-Ansatzes“ auf 2.5 Punkte geschätzt. Bei Verwendung der ROC-Kurvenanalyse (Receiver Operating Characteristic) ist eine 6-Punkte-Änderung erforderlich. Der empfohlene minimal wichtige Unterschied (MID) zwischen den Gruppen beträgt 1.5 [38].
Unter Verwendung des „Mean-Change-Ansatzes“ meldeten alle Probanden bis auf einen eine Veränderung (Abnahme) von mehr als ?2.5. Die „ROC-Analysen“ zeigten ebenfalls eine Verbesserung bei allen Probanden bis auf einen. Dieses „eine Subjekt“ war in jeder Vergleichsanalyse eine andere Person. Basierend auf Smelt et al. Kriterien zeigten die Follow-up-Probanden weiterhin eine minimal bedeutsame Verbesserung innerhalb der Person, wie in Abbildung 10 dargestellt.
Alle Probanden bis auf zwei zeigten eine Verbesserung des MIDAS-Scores zwischen den Ausgangsergebnissen und den Dreimonatsergebnissen. Das Ausmaß der Veränderung war proportional zum MIDAS-Ausgangswert, wobei alle Probanden bis auf drei eine Gesamtveränderung von mindestens fünfzig Prozent meldeten. Die Follow-up-Probanden zeigten weiterhin eine Verbesserung, was sich in einem anhaltenden Rückgang der Werte bis zur 24. Woche zeigte; siehe Abbildungen 11(a)–11(c).
Die gemeinsame Verwendung von HIT-6 und MIDAS als klinisches Ergebnis könnte eine umfassendere Beurteilung kopfschmerzbedingter Behinderungsfaktoren ermöglichen [39]. Die Unterschiede zwischen den beiden Skalen können eine Behinderung anhand der Intensität und Häufigkeit von Kopfschmerzen vorhersagen, indem sie mehr Informationen über Faktoren liefern, die mit den gemeldeten Veränderungen in Zusammenhang stehen, als wenn beide Ergebnisse einzeln verwendet werden. Während sich der MIDAS offenbar stärker mit der Häufigkeit der Kopfschmerzen ändert, scheint die Intensität des Kopfschmerzes den HIT-6-Score stärker zu beeinflussen als der MIDAS [39].
Wie sich Migränekopfschmerz auf die vom Patienten wahrgenommene tägliche Funktionsfähigkeit auswirkt und diese einschränkt, wird in MSQL Version 2.1 in drei drei Bereichen beschrieben: rollenrestriktive (MSQL-R), rollenpräventive (MSQL-P) und emotionale Funktion (MSQL-E). Ein Anstieg der Punktzahlen weist auf eine Verbesserung in diesen Bereichen hin, wobei die Werte zwischen 3 (schlecht) und 0 (am besten) liegen.
MSQL skaliert die Zuverlässigkeitsbewertung von Bagley et al. berichten, dass die Ergebnisse mäßig bis stark mit HIT-6 korrelieren (r = ?0.60 bis ?0.71) [40]. Studie von Cole et al. berichtet über minimal wichtige Unterschiede (MID) klinische Veränderungen für jede Domäne: MSQL-R = 3.2, MSQL-P = 4.6 und MSQL-E = 7.5 [41]. Die Ergebnisse der Topiramat-Studie berichten über einzelne minimal wichtige klinische (MIC) Veränderungen: MSQL-R = 10.9, MSQL-P = 8.3 und MSQL-E = 12.2 [42].
Bei allen Probanden bis auf einen kam es bei der Nachuntersuchung in MSQL-R in der achten Woche zu einer individuellen minimal bedeutsamen klinischen Veränderung für MSQL-R von mehr als 10.9. Alle bis auf zwei Probanden berichteten über Änderungen von mehr als 12.2 Punkten in MSQL-E. Die Verbesserung der MSQL-P-Ergebnisse stieg in allen Fächern um zehn Punkte oder mehr.
Die Regressionsanalyse der VAS-Bewertungen im Zeitverlauf zeigte eine signifikante lineare Verbesserung über den Zeitraum von drei Monaten. Bei diesen Patienten gab es erhebliche Unterschiede in den Ausgangswerten. In der Verbesserungsrate wurden kaum oder gar keine Unterschiede beobachtet. Dieser Trend scheint bei den Probanden, die 3 Wochen lang untersucht wurden, derselbe zu sein, wie in Abbildung 24 dargestellt.

Viele Studien mit pharmazeutischer Intervention haben einen erheblichen Placeboeffekt bei Patienten aus Migränepopulationen gezeigt [43]. Für jeden Vergleich der Ergebnisse ist es wichtig, eine mögliche Besserung der Migräne über einen Zeitraum von sechs Monaten zu ermitteln, sowohl mit einer anderen Intervention als auch ohne Intervention. Bei der Untersuchung von Placebo-Effekten wird im Allgemeinen davon ausgegangen, dass Placebo-Interventionen zwar eine symptomatische Linderung bewirken, aber die der Erkrankung zugrunde liegenden pathophysiologischen Prozesse nicht verändern [44]. Objektive MRT-Messungen können dabei helfen, einen solchen Placebo-Effekt aufzudecken, indem sie eine Änderung der physiologischen Messungen von Flussparametern nachweisen, die nach einer Placebo-Intervention auftritt.
Der Einsatz eines Drei-Tesla-Magneten zur MRT-Datenerfassung würde die Zuverlässigkeit der Messungen erhöhen, indem die für die Fluss- und ICCI-Berechnungen verwendete Datenmenge erhöht würde. Dies ist eine der ersten Untersuchungen, die die Veränderung des ICCI als Ergebnis bei der Bewertung einer Intervention heranzieht. Dies führt zu Herausforderungen bei der Interpretation von MRT-erfassten Daten, um Schlussfolgerungen zu ziehen oder die Entwicklung weiterer Hypothesen voranzutreiben. Es wurde über Variabilität in den Beziehungen zwischen dem Blutfluss zum und vom Gehirn, dem Liquorfluss und der Herzfrequenz dieser fachspezifischen Parameter berichtet [45]. Variationen, die in einer kleinen Studie mit wiederholten Messungen an drei Probanden beobachtet wurden, haben zu dem Schluss geführt, dass die aus Einzelfällen gesammelten Informationen mit Vorsicht interpretiert werden sollten [46].
Die Literatur berichtet darüber hinaus in größeren Studien über eine signifikante Zuverlässigkeit bei der Erfassung dieser MRT-erfassten Volumenstromdaten. Wentland et al. berichteten, dass sich die Messungen der Liquorgeschwindigkeiten bei menschlichen Freiwilligen und der sinusförmig schwankenden Phantomgeschwindigkeiten zwischen zwei verwendeten MRT-Techniken nicht signifikant unterschieden [47]. Koerte et al. untersuchte zwei Kohorten von Probanden, die in zwei separaten Einrichtungen mit unterschiedlicher Ausrüstung abgebildet wurden. Sie berichteten, dass Intraclass-Korrelationskoeffizienten (ICC) eine hohe Intra- und Interrater-Zuverlässigkeit von PC-MRT-Volumenstrommessungen zeigten, die unabhängig von der verwendeten Ausrüstung und dem Qualifikationsniveau des Bedieners blieben [48]. Obwohl anatomische Unterschiede zwischen den Probanden bestehen, hat dies Studien an größeren Patientenpopulationen nicht daran gehindert, mögliche „normale“ Ausflussparameter zu beschreiben [49, 50].
Da sie ausschließlich auf der subjektiven Wahrnehmung des Patienten basieren, gibt es Einschränkungen bei der Verwendung von Patientenberichten [51]. Jeder Aspekt, der die Wahrnehmung einer Person in Bezug auf ihre Lebensqualität beeinflusst, beeinflusst wahrscheinlich das Ergebnis einer verwendeten Bewertung. Mangelnde Ergebnisspezifität bei der Meldung von Symptomen, Emotionen und Behinderungen schränkt auch die Interpretation der Ergebnisse ein [51].
Die Kosten für Bildgebung und MRT-Datenanalyse schlossen den Einsatz einer Kontrollgruppe aus, was die Generalisierbarkeit dieser Ergebnisse einschränkte. Eine größere Stichprobengröße würde Schlussfolgerungen auf der Grundlage statistischer Aussagekraft und eines geringeren Typ-I-Fehlers ermöglichen. Die Interpretation dieser Ergebnisse bleibt bestenfalls Spekulation, auch wenn sie mögliche Trends aufzeigt. Die große Unbekannte besteht weiterhin in der Wahrscheinlichkeit, dass diese Veränderungen mit der Intervention oder einem anderen Effekt zusammenhängen, der den Forschern unbekannt ist. Diese Ergebnisse ergänzen den Wissensbestand über bisher nicht gemeldete mögliche hämodynamische und hydrodynamische Veränderungen nach einer NUCCA-Intervention sowie über Veränderungen der von Migräne-HRQoL-Patienten berichteten Ergebnisse, wie sie in dieser Kohorte beobachtet wurden.
Die Werte der gesammelten Daten und Analysen liefern Informationen, die für die Schätzung statistisch signifikanter Probandenstichprobengrößen in weiteren Studien erforderlich sind. Die gelösten verfahrenstechnischen Herausforderungen bei der Durchführung des Pilotprojekts ermöglichen ein hochentwickeltes Protokoll zur erfolgreichen Bewältigung dieser Aufgabe.
In dieser Studie kann das Fehlen eines robusten Anstiegs der Compliance durch die logarithmische und dynamische Natur des intrakraniellen hämodynamischen und hydrodynamischen Flusses erklärt werden, die es ermöglicht, dass sich einzelne Komponenten der Compliance ändern, während dies insgesamt nicht der Fall ist. Eine wirksame Intervention sollte die vom Probanden wahrgenommenen Schmerzen und Behinderungen im Zusammenhang mit Migränekopfschmerzen, gemessen mit diesen verwendeten HRQoL-Instrumenten, verbessern. Diese Studienergebnisse legen nahe, dass die Atlas-Neuausrichtungsintervention mit einer Verringerung der Migränehäufigkeit und einer deutlichen Verbesserung der Lebensqualität verbunden sein könnte, was zu einer signifikanten Verringerung der kopfschmerzbedingten Behinderung führt, wie in dieser Kohorte beobachtet. Die Verbesserung der HRQoL-Ergebnisse weckt ein starkes Interesse für weitere Studien, um diese Ergebnisse zu bestätigen, insbesondere mit einem größeren Probandenpool und einer Placebogruppe.
Anerkennungen
Die Autoren danken Dr. Noam Alperin, Alperin Diagnostics, Inc., Miami, FL; Kathy Waters, Studienkoordinatorin, und Dr. Jordan Ausmus, Radiographiekoordinator, Britannia Clinic, Calgary, AB; Sue Curtis, MRT-Technologin, Elliot Fong Wallace Radiology, Calgary, AB; und Brenda Kelly-Besler, RN, Forschungskoordinatorin, Calgary Headache Assessment and Management Program (CHAMP), Calgary, AB. Finanzielle Unterstützung erfolgt durch (1) Hecht Foundation, Vancouver, BC; (2) Tao Foundation, Calgary, AB; (3) Ralph R. Gregory Memorial Foundation (Kanada), Calgary, AB; und (4) Upper Cervical Research Foundation (UCRF), Minneapolis, MN.
Abkürzungen
- ASC: Atlas-Subluxationskomplex
- CHAMP: Calgary Headache Assessment and Management Program
- CSF: Liquor cerebrospinalis
- GSA: Schwerkraft-Spannungsanalysator
- HIT-6: Kopfschmerz-Aufpralltest-6
- HRQoL: Gesundheitsbezogene Lebensqualität
- ICCI: Intrakranieller Compliance-Index
- ICVC: Intrakranielle Volumenänderung
- IQR: Interquartilbereich
- MIDAS: Bewertungsskala für Migräne-Behinderung
- MSQL: Migränespezifisches Maß für die Lebensqualität
- MSQL-E: Migränespezifische Messung der Lebensqualität – emotional
- MSQL-P: Migränespezifische Messung der Lebensqualität – physikalisch
- MSQL-R: Migränespezifische Messung der Lebensqualität – restriktiv
- NUCCA: National Upper Cervical Chiropractic Association
- PC-MRT: Phasenkontrast-Magnetresonanztomographie
- SLC: Überprüfung der Beine in Rückenlage
- VAS: Visuelle Analogskala.
Interessenkonflikt
Die Autoren erklären, dass hinsichtlich der Veröffentlichung dieser Arbeit keine finanziellen oder sonstigen Interessenkonflikte bestehen.
Autorenbeitrag
H. Charles Woodfield III konzipierte die Studie, war maßgeblich an der Gestaltung beteiligt, half bei der Koordination und half bei der Ausarbeitung des Papiers: Einleitung, Studienmethoden, Ergebnisse, Diskussion und Schlussfolgerung. D. Gordon Hasick überprüfte die Probanden auf Studieneinschluss/-ausschluss, führte NUCCA-Interventionen durch und überwachte alle Probanden bei der Nachuntersuchung. Er war an der Studiengestaltung und Fachkoordination beteiligt und half beim Entwurf der Einleitung, der NUCCA-Methoden und der Diskussion des Papiers. Werner J. Becker überprüfte die Probanden auf Studieneinschluss/-ausschluss, beteiligte sich an der Studiengestaltung und -koordination und half bei der Ausarbeitung des Papiers: Studienmethoden, Ergebnisse und Diskussion sowie Schlussfolgerung. Marianne S. Rose führte eine statistische Analyse der Studiendaten durch und half bei der Ausarbeitung des Papiers: statistische Methoden, Ergebnisse und Diskussion. James N. Scott beteiligte sich am Studiendesign, fungierte als Bildgebungsberater, überprüfte Scans auf Pathologie und half bei der Ausarbeitung des Papiers: PC-MRT-Methoden, Ergebnisse und Diskussion. Alle Autoren haben die Abschlussarbeit gelesen und genehmigt.
Abschließend Die Fallstudie zur Verbesserung der Migräne-Kopfschmerz-Symptome nach einer Neuausrichtung der Atlaswirbel zeigte eine Verbesserung des primären Ergebnisses, die durchschnittlichen Ergebnisse der Forschungsstudie zeigten jedoch ebenfalls keine statistische Signifikanz. Insgesamt kam die Fallstudie zu dem Schluss, dass Patienten, die eine Behandlung zur Neuausrichtung der Atlaswirbel erhielten, eine deutliche Verbesserung der Symptome und eine Verringerung der Kopfschmerztage verspürten. Informationen, auf die verwiesen wird vom National Center for Biotechnology Information (NCBI). Der Umfang unserer Informationen beschränkt sich auf die Chiropraktik sowie auf Wirbelsäulenverletzungen und -erkrankungen. Um das Thema zu besprechen, wenden Sie sich bitte an Dr. Jimenez oder kontaktieren Sie uns unter 915-850-0900 .
Kuratiert von Dr. Alex Jimenez

Zusätzliche Themen: Nackenschmerzen
Nackenschmerzen sind eine häufige Beschwerde, die aufgrund einer Vielzahl von Verletzungen und / oder Bedingungen auftreten können. Laut Statistik sind Autounfallverletzungen und Schleudertrauma eine der häufigsten Ursachen für Nackenschmerzen in der Allgemeinbevölkerung. Während eines Autounfalls kann der plötzliche Aufprall des Vorfalls dazu führen, dass Kopf und Nacken in alle Richtungen abrupt hin- und hergeschleudert werden und die komplexen Strukturen um die Halswirbelsäule beschädigen. Ein Trauma der Sehnen und Bänder sowie der anderen Gewebe im Nacken kann Nackenschmerzen und strahlende Symptome im gesamten menschlichen Körper verursachen.

WICHTIGES THEMA: EXTRA EXTRA: Gesünder Sie!
WEITERE WICHTIGE THEMEN: EXTRA: Sportverletzungen? | Vincent Garcia | Patient | El Paso, TX Chiropraktiker